ผู้เชี่ยวชาญทางการแพทย์ของบทความ
สิ่งตีพิมพ์ใหม่
การตรวจชิ้นเนื้อต่อมน้ำเหลือง
ตรวจสอบล่าสุด: 07.06.2024

เนื้อหา iLive ทั้งหมดได้รับการตรวจสอบทางการแพทย์หรือตรวจสอบข้อเท็จจริงเพื่อให้แน่ใจว่ามีความถูกต้องตามจริงมากที่สุดเท่าที่จะเป็นไปได้
เรามีแนวทางการจัดหาที่เข้มงวดและมีการเชื่อมโยงไปยังเว็บไซต์สื่อที่มีชื่อเสียงสถาบันการวิจัยทางวิชาการและเมื่อใดก็ตามที่เป็นไปได้ โปรดทราบว่าตัวเลขในวงเล็บ ([1], [2], ฯลฯ ) เป็นลิงก์ที่คลิกได้เพื่อการศึกษาเหล่านี้
หากคุณรู้สึกว่าเนื้อหาใด ๆ ของเราไม่ถูกต้องล้าสมัยหรือมีข้อสงสัยอื่น ๆ โปรดเลือกแล้วกด Ctrl + Enter
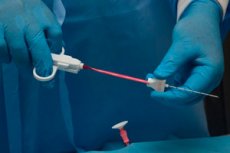
เพื่อให้เข้าใจถึงสาเหตุของต่อมน้ำเหลืองที่ขยายใหญ่ขึ้นจำเป็นต้องทำการทดสอบวินิจฉัยจำนวนหนึ่ง วิธีการวินิจฉัยที่ให้ข้อมูลและแพร่หลายที่สุดในปัจจุบันถือว่าเป็นการตรวจชิ้นเนื้อต่อมน้ำเหลือง นี่เป็นขั้นตอนที่มีการศึกษาวัสดุชีวภาพเพื่อศึกษาต่อไป
ในร่างกายมนุษย์ต่อมน้ำเหลืองมีบทบาทของสถานีกรองชนิดหนึ่งที่ดึงดูดและทำให้เชื้อโรคเป็นกลาง เมื่อเชื้อโรคเข้าสู่โหนดการเพิ่มขึ้นของมันจะเกิดขึ้นซึ่งเป็นลักษณะของปฏิกิริยาการอักเสบหรือกระบวนการมะเร็ง เพื่อให้เข้าใจว่าพยาธิวิทยาเกิดอะไรขึ้นในลิงค์น้ำเหลืองและดำเนินการตามขั้นตอนเช่นการตรวจชิ้นเนื้อ [1]
LP และการตรวจชิ้นเนื้อต่อมน้ำเหลืองแตกต่างกันอย่างไร?
การวิเคราะห์ทางเนื้อเยื่อวิทยาถูกกำหนดไว้สำหรับการวินิจฉัยโรคหลายชนิดเนื่องจากประสบความสำเร็จในการกำหนดประเภทของกระบวนการโรคระบุระยะของมันแยกความแตกต่างของเนื้องอก ฯลฯ บ่อยครั้งที่เป็นการศึกษานี้ที่ช่วยให้สามารถสร้างการวินิจฉัยและกำหนดการรักษาที่ถูกต้องได้อย่างถูกต้อง
ต่อมน้ำเหลืองเป็นตัวแทนของการเชื่อมโยงหลักของระบบภูมิคุ้มกันของร่างกาย พวกเขาคือ "คลังสินค้า" ของเนื้อเยื่อเฉพาะที่ทำให้มั่นใจได้ว่าการเจริญเติบโตของ T และ B-lymphocytes เป็นเซลล์พลาสมาที่ผลิตแอนติบอดีและทำความสะอาดน้ำเหลือง แบคทีเรียและอนุภาคต่างประเทศที่มีการไหลของน้ำเหลืองจะถูกกรองในต่อมน้ำเหลือง ในส่วนเกินของพวกเขากลไกการป้องกันของร่างกายจะเปิดใช้งานอิมมูโนโกลบูลินจะถูกสร้างขึ้นและเกิดความทรงจำของเซลล์ ปฏิกิริยาทั้งหมดเหล่านี้เป็นส่วนสำคัญของภูมิคุ้มกันการกำจัดตัวแทนการติดเชื้อและมะเร็ง
การป้องกันในบรรทัดฐานนั้นใช้งานได้เสมอและบุคคลนั้นอาจไม่สงสัยเลยว่ามีปฏิกิริยาเช่นนี้ในร่างกายของเขา มีเพียงการโจมตีครั้งใหญ่หรือการลดลงของภูมิคุ้มกันโหนดสามารถเพิ่มขึ้นและความเจ็บปวดอาจปรากฏขึ้น อย่างไรก็ตามในผู้ป่วยส่วนใหญ่ทุกอย่างกลับมาเป็นปกติหลังจากสองสามวัน
หากมีหลายกลุ่มของต่อมน้ำเหลืองที่ขยายใหญ่ขึ้นในครั้งเดียวความเป็นอยู่ที่ดีของผู้ป่วยจะลดลงอย่างรวดเร็วมีไข้เพิ่มขึ้นสัญญาณที่เจ็บปวดอื่น ๆ จะปรากฏขึ้นจากนั้นในสถานการณ์เช่นนี้จำเป็นต้องมีการวินิจฉัยรวมถึงการตรวจชิ้นเนื้อหรือการเจาะของต่อมน้ำเหลือง บ่อยครั้งที่แนวคิดเหล่านี้ใช้เป็นคำพ้องความหมาย แต่ก็ไม่ได้เป็นเช่นนั้น
คำว่า "การเจาะ" มักจะใช้เมื่ออ้างถึงการเจาะที่เกี่ยวข้องกับการรวบรวมการหลั่งของไหลด้วยเซลล์สำหรับการตรวจทางเซลล์วิทยาเพิ่มเติม การตรวจชิ้นเนื้อจะถูกอ้างถึงเมื่อส่วนใหญ่ของวัสดุชีวภาพถูกลบออกสำหรับการวิเคราะห์ทางจุลพยาธิวิทยาที่ตามมา
การเจาะเป็นขั้นตอนการปรับเส้นละเอียดน้อยที่สุดที่ไม่เจ็บปวดอย่างแท้จริง การตรวจชิ้นเนื้อต่อมน้ำเหลืองต้องใช้การแทรกแซงที่กระทบกระเทือนจิตใจมากขึ้นซึ่งมักจะใช้มีดผ่าตัด อย่างไรก็ตามยังมีแนวคิดของ "การตรวจชิ้นเนื้อการเจาะ" ซึ่งโหนดถูกเจาะด้วยอุปกรณ์คล้ายเข็มที่หนาขึ้นซึ่งช่วยให้ตัวอย่างเนื้อเยื่อที่จำเป็นต้องสุ่มตัวอย่าง
ตัวบ่งชี้สำหรับขั้นตอน
เมื่อวินิจฉัยโรคต่อมน้ำเหลืองและโรคมะเร็งมันเป็นสิ่งสำคัญไม่เพียง แต่จะยืนยันการวินิจฉัยทางสัณฐานวิทยา แต่ยังให้รายละเอียดโดยเซลล์วิทยาและจุลพยาธิวิทยา ข้อมูลดังกล่าวสามารถรับได้โดยการเจาะและการตรวจชิ้นเนื้อของต่อมน้ำเหลือง
การเจาะใช้เป็นการจัดการวินิจฉัยที่บ่งบอกถึง ในการตรวจสอบพยาธิวิทยาของ lymphoproliferative การเจาะไม่เหมาะสม: การตรวจชิ้นเนื้อ (ทั้ง excisional หรือ puncture) ด้วยการตรวจทางเซลล์วิทยาและการตรวจชิ้นเนื้อของชิ้นงานตรวจชิ้นเนื้อเพิ่มเติม
ข้อบ่งชี้สำหรับการเจาะอาจรวมถึง:
- ต่อมน้ำเหลืองเดี่ยวขยายโดยไม่มีกลุ่ม บริษัท ที่เกิดขึ้นและไม่มีสัญญาณของพยาธิวิทยาต่อมน้ำเหลือง;
- สัญญาณอัลตราซาวด์ของมวลของเหลว
- ความจำเป็นในการถอนวัสดุชีวภาพสำหรับการตรวจสอบเสริมหลังจากทำการตรวจชิ้นเนื้อแล้ว
การตรวจชิ้นเนื้อต่อมน้ำเหลืองเป็นขั้นตอนการผ่าตัดที่ดำเนินการโดยใช้ยาระงับความรู้สึกในท้องถิ่นหรือทั่วไป อันเป็นผลมาจากขั้นตอนอนุภาคของต่อมน้ำเหลืองหรือโหนดทั้งหมดได้รับสำหรับการตรวจสอบเพิ่มเติม การวิเคราะห์ด้วยกล้องจุลทรรศน์เป็นกุญแจสำคัญในการวินิจฉัยที่ถูกต้องและถูกต้อง
ข้อบ่งชี้พื้นฐานสำหรับการตรวจชิ้นเนื้อคือ:
- ความเสี่ยงสูงของการเกิดเนื้องอกตามข้อมูลทางคลินิก;
- ต่อมน้ำเหลืองของต้นกำเนิดที่ไม่ชัดเจน (วิธีการวินิจฉัยทั้งหมดที่เกี่ยวข้องไม่ได้ช่วยในการวินิจฉัย);
- การขาดประสิทธิภาพของการบำบัดที่ดำเนินการ
มันเป็นไปไม่ได้ที่จะพูดอย่างแน่นอนว่าการตรวจชิ้นเนื้อต่อมน้ำเหลืองนั้นมีขนาดเท่าใด อย่างไรก็ตามผู้เชี่ยวชาญส่วนใหญ่เชื่อว่าต่อมน้ำเหลืองที่มีขนาดใหญ่กว่า 30 มม. และไม่เกี่ยวข้องกับกระบวนการติดเชื้อต้องมีการตรวจชิ้นเนื้อ
บางครั้งการตรวจชิ้นเนื้อเดียวไม่เพียงพอ: ผู้ป่วยมีกำหนดการทำซ้ำ สิ่งนี้เป็นไปได้หากพบการเปลี่ยนแปลงทางจุลพยาธิวิทยาหลายครั้งในการตรวจชิ้นเนื้อก่อนหน้านี้:
- เนื้อร้ายต่อมน้ำเหลือง;
- ไซนัสฮิสทิโอไซโอซิส;
- เส้นโลหิตตีบ;
- การตอบสนอง paracortical กับการปรากฏตัวของจำนวนแมคโครฟาจและเซลล์พลาสมาจำนวนมาก
การจัดเตรียม
ขั้นตอนการเตรียมการก่อนการตรวจชิ้นเนื้อต่อมน้ำเหลืองอาจรวมถึงการปรึกษาหารือกับผู้ปฏิบัติงานทั่วไปศัลยแพทย์แพทย์ต่อมไร้ท่อนักวิสัญญีแพทย์ผู้เชี่ยวชาญด้านเนื้องอกวิทยาและแพทย์โลหิตวิทยา มันเป็นหน้าที่ที่จะต้องทำการตรวจเลือดทั่วไปและทางชีวเคมีการศึกษาระบบการแข็งตัวของเลือด
การตรวจอัลตร้าซาวด์ถูกกำหนดเพื่อชี้แจงตำแหน่งของโฟกัสทางพยาธิวิทยา
แพทย์มีการพูดคุยกับผู้ป่วยล่วงหน้า:
- ชี้แจงสถานะการแพ้;
- รับข้อมูลเกี่ยวกับยาที่คุณใช้
- ในผู้หญิงมันจะทำให้ระยะของรอบประจำเดือนและไม่รวมความเป็นไปได้ของการตั้งครรภ์
หากผู้ป่วยมีทินเนอร์เลือดพวกเขาจะหยุด 7-10 วันก่อนการตรวจชิ้นเนื้อ
หากขั้นตอนจะดำเนินการโดยใช้ยาชาทั่วไปการเตรียมการจะละเอียดยิ่งขึ้น:
- การบริโภคอาหารและน้ำเป็นสิ่งต้องห้ามในวันที่มีการแทรกแซง
- อาหารเย็นในคืนก่อนควรจะเบาที่สุดเท่าที่จะเป็นไปได้ด้วยอาหารที่มีส่วนใหญ่เป็นพืชและย่อยได้ง่าย
- 2-3 วันก่อนการแทรกแซงไม่ควรดื่มแอลกอฮอล์มันไม่พึงปรารถนาที่จะสูบบุหรี่
- เช้าวันก่อนที่จะไปสู่ขั้นตอนการตรวจชิ้นเนื้อผู้ป่วยควรอาบน้ำโดยไม่ต้องใช้โลชั่นหรือครีมบำรุงผิว
เทคนิค การตรวจชิ้นเนื้อต่อมน้ำเหลือง
การตรวจชิ้นเนื้อของต่อมน้ำเหลืองตื้นมักจะสั้นในระยะเวลา - สำหรับผู้ป่วยจำนวนมากขั้นตอนจะเสร็จสิ้นในเวลาประมาณ 20 นาที มักใช้ยาระงับความรู้สึกในท้องถิ่นแม้ว่าการเจาะโดยทั่วไปจะถือว่าไม่เจ็บปวด หากใช้การควบคุมอัลตร้าซาวด์แพทย์ด้วยความช่วยเหลือของเซ็นเซอร์อัลตร้าซาวด์จะระบุตำแหน่งของโครงสร้างที่เจ็บปวดจะทำเครื่องหมายพิเศษซึ่งสะท้อนบนจอภาพ ผิวหนังในโซนการเจาะได้รับการรักษาด้วยยาฆ่าเชื้อและยาชาหรือฉีดยาชา ผู้ป่วยตั้งอยู่บนโซฟาในแนวนอนหรืออยู่ในท่านั่ง หากการตรวจชิ้นเนื้อดำเนินการในบริเวณคอมันจะได้รับการแก้ไขในวิธีพิเศษและผู้ป่วยจะได้รับการอธิบายเกี่ยวกับความจำเป็นที่จะต้องไม่เคลื่อนไหวชั่วคราว ผู้ป่วยจะต้องไม่เคลื่อนที่อย่างสมบูรณ์ในระหว่างการตรวจชิ้นเนื้อ
หลังจากใช้ปริมาณวัสดุชีวภาพที่ต้องการพื้นที่การเจาะจะได้รับการรักษาด้วยน้ำยาฆ่าเชื้อ อาจแนะนำให้ใช้การประคบแห้งเย็นเป็นเวลาครึ่งชั่วโมง
ไม่จำเป็นต้องมีการเข้าพักเป็นเวลานานในคลินิกหรือเพื่อให้ผู้ป่วยเข้ารับการรักษาในโรงพยาบาล: เขาหรือเธอสามารถกลับบ้านได้ด้วยตนเองหากไม่มีเหตุผลอื่นที่จะเก็บเขาไว้ที่นั่น มันเป็นสิ่งสำคัญที่จะหลีกเลี่ยงการออกกำลังกายเป็นครั้งแรกหลังจากขั้นตอน
หากจำเป็นต้องใช้การตรวจชิ้นเนื้อจากโหนดลึกอาจต้องใช้ยาชาทั่วไป ในสถานการณ์เช่นนี้ผู้ป่วยจะไม่กลับบ้านหลังจากการวินิจฉัย แต่อยู่ในคลินิก - จากหลายชั่วโมงถึง 1-2 วัน
การตรวจชิ้นเนื้อแบบเปิดต้องใช้ชุดเครื่องมือพิเศษ: นอกเหนือจากมีดผ่าตัดแล้วนี่คือแคลมป์อุปกรณ์การแข็งตัวและวัสดุเย็บ การแทรกแซงดังกล่าวใช้เวลานานถึง 60 นาที แพทย์เลือกต่อมน้ำเหลืองที่จำเป็นสำหรับการตรวจชิ้นเนื้อแก้ไขด้วยนิ้วของเขาจากนั้นทำการผ่าตัดผิวหนัง 4-6 ซม. แยกชั้นไขมันใต้ผิวหนังดึงเส้นใยกล้ามเนื้อออกจากกันเครือข่ายเส้นประสาทและเส้นเลือด หากจำเป็นต้องลบหนึ่งโหนดขึ้นไปในระหว่างการตรวจชิ้นเนื้อศัลยแพทย์เบื้องต้นจะ ligates หลอดเลือดเพื่อแยกเลือดออกการไหลของน้ำเหลืองเช่นเดียวกับการแพร่กระจายของเซลล์เนื้องอก (ถ้าเป็นกระบวนการมะเร็ง) หลังจากถอดต่อมน้ำเหลืองแล้วแพทย์จะส่งพวกเขาเพื่อตรวจสอบอีกครั้งทำการแก้ไขแผลอีกครั้งเย็บแผล ในบางกรณีอุปกรณ์ระบายน้ำจะถูกลบออกซึ่งจะถูกลบออกหลังจาก 24-48 ชั่วโมง เย็บแผลจะถูกลบออกภายในหนึ่งสัปดาห์
การตรวจชิ้นเนื้อต่อมน้ำเหลืองดำเนินการอย่างไร?
การตรวจชิ้นเนื้อในต่อมน้ำเหลืองหนึ่งหรืออื่นอาจมีลักษณะเฉพาะของตัวเองซึ่งขึ้นอยู่กับการแปลความลึกของโครงสร้างเช่นเดียวกับการปรากฏตัวของอวัยวะสำคัญและเรือขนาดใหญ่ใกล้กับลิงก์ที่เสียหาย
- การตรวจชิ้นเนื้อต่อมน้ำเหลืองที่คออาจถูกสั่งสำหรับ otolaryngologic, ปัญหาทางทันตกรรม - สาเหตุที่พบบ่อยที่สุดของต่อมน้ำเหลือง หากต่อมน้ำเหลืองนั้นมีต้นกำเนิดที่ไม่ชัดเจนอัลตร้าซาวด์จะได้รับคำสั่งก่อนและจากนั้นหากจำเป็นการตรวจชิ้นเนื้อ ต่อมน้ำเหลืองจะถูกขยายในเนื้องอกมะเร็งเนื่องจากเซลล์มะเร็งเจาะเข้าไปในเส้นเลือดต่อมน้ำเหลืองที่ระบายออกในแต่ละพื้นที่ ต่อจากนั้นเซลล์เหล่านี้จะตั้งอยู่ในโหนดการกรองเป็นการแพร่กระจายและเริ่มพัฒนา บ่อยครั้งที่มีมะเร็งวิทยาแผลของต่อมน้ำเหลืองเกิดขึ้น "ในห่วงโซ่" ซึ่งถูกกำหนดอย่างสมบูรณ์แบบโดยการคลำ การตรวจชิ้นเนื้อคอสามารถทำได้เป็นการเจาะเข็มด้วยการกำจัดวัสดุและการเข้าถึงการผ่าตัดด้วยการกำจัดลิงค์อย่างสมบูรณ์สำหรับการวิเคราะห์ทางจุลพยาธิวิทยา
- การตรวจชิ้นเนื้อต่อมน้ำเหลือง Sentinel สำหรับมะเร็งผิวหนังนั้นดำเนินการคล้ายกับการตรวจชิ้นเนื้อสำหรับมะเร็งเต้านม หากมีข้อมูลเกี่ยวกับการแพร่กระจายไปยังอวัยวะที่อยู่ห่างไกลและต่อมน้ำเหลืองการตรวจชิ้นเนื้อถือว่าไร้ประโยชน์ ในกรณีที่ไม่มีการแพร่กระจายการตรวจชิ้นเนื้อโหนด Sentinel เป็นธรรม มันมักจะดำเนินการหลังจากการกำจัด melanoma เอง เป็นไปได้ที่จะเห็นภาพต่อมน้ำเหลืองโดยใช้วิธีการรังสีต่างๆ
- การตรวจชิ้นเนื้อต่อมน้ำเหลืองที่รักแร้จะดำเนินการกับผู้ป่วยนั่งอยู่ในท่านั่งยกแขนขึ้นและถอนออกเล็กน้อย บ่อยครั้งที่ขั้นตอนดังกล่าวจะดำเนินการเมื่อเต้านมได้รับผลกระทบ: น้ำเหลืองไหลผ่านภาชนะไปยังโหนดที่อยู่ในซอกซลาในด้านเดียวกัน ต่อมน้ำเหลืองเหล่านี้ก่อให้เกิดโซ่-โหนดที่ซอกใบ รอยโรคมีบทบาทสำคัญในการวางแผนระบบการรักษาสำหรับพยาธิสภาพเต้านม การศึกษายังมีความเหมาะสมในมะเร็งมะเร็งผิวหนังหรือมะเร็งเซลล์ squamous ของแขนขาส่วนบนใน lymphogranulomatosis
- การตรวจชิ้นเนื้อของต่อมน้ำเหลืองขาหนีบจะดำเนินการจากตำแหน่งของผู้ป่วยนอนอยู่บนโซฟาโดยมีขา (ขวาหรือซ้ายขึ้นอยู่กับด้านข้างของแผล) หันไปด้านข้าง การศึกษาดังกล่าวส่วนใหญ่มักจะกำหนดเมื่อสงสัยว่ากระบวนการเนื้องอก (อัณฑะ, อวัยวะเพศภายนอก, ปากมดลูก, ต่อมลูกหมาก, กระเพาะปัสสาวะ, ไส้ตรง) หรือหากสาเหตุของการติดเชื้อต่อมน้ำเหลืองหรือการติดเชื้อ HIV)
- การตรวจชิ้นเนื้อของต่อมน้ำเหลือง supraclavicular มักเกิดจากความสงสัยของโรคที่ค่อนข้างร้ายแรง: ในหลายกรณีเหล่านี้เป็นเนื้องอก - การแพร่กระจายของมะเร็งหรือมะเร็งต่อมน้ำเหลืองที่อยู่ในหน้าอกหรือช่องท้อง ต่อมน้ำเหลือง supraclavicular ทางด้านขวาสามารถทำให้ตัวเองรู้จักกับกระบวนการเนื้องอกของ mediastinum, esophagus, ปอด ไปยังต่อมน้ำเหลืองทางด้านซ้ายเข้าหาน้ำเหลืองจากอวัยวะภายในและช่องท้อง โรคอักเสบยังสามารถทำให้ต่อมน้ำเหลือง supraclavicular แต่มันเกิดขึ้นน้อยกว่ามาก
- การตรวจชิ้นเนื้อต่อมน้ำเหลืองของ Mediastinal ดำเนินการในพื้นที่ของการฉายภาพส่วนบนของส่วนที่สามของส่วนหลอดลม intrathoracic จากขอบด้านบนของหลอดเลือดแดง subclavian หรือปลายปอดไปจนถึงจุดตัดของเส้นขอบด้านบนของเส้นเลือดดำด้านซ้ายและเส้นหลอดลมกลาง ตัวบ่งชี้ที่พบบ่อยที่สุดสำหรับการตรวจชิ้นเนื้อต่อมน้ำเหลือง mediastinal คือ neoplasms lymphoproliferative, tuberculosis, sarcoidosis
- การตรวจชิ้นเนื้อต่อมน้ำเหลืองในปอดเป็นขั้นตอนที่พบบ่อยในมะเร็งวัณโรค, Sarcoidosis บ่อยครั้งที่ต่อมน้ำเหลืองกลายเป็นสัญญาณเดียวของพยาธิวิทยาเนื่องจากโรคปอดจำนวนมากไม่มีอาการ ไม่ว่าในกรณีใดก่อนที่จะสร้างการวินิจฉัยที่ชัดเจนแพทย์จะต้องทำการตรวจชิ้นเนื้อและรับข้อมูลทางจุลพยาธิวิทยา
- การตรวจชิ้นเนื้อของต่อมน้ำเหลืองในช่องท้องถูกกำหนดในกรณีของกระบวนการเนื้องอกที่สงสัยในระบบทางเดินอาหารอวัยวะสืบพันธุ์เพศหญิงและชายระบบปัสสาวะ บ่อยครั้งที่ต่อมน้ำเหลืองในช่องท้องขยายอยู่ใน hepatosplenomegaly การตรวจชิ้นเนื้อจะทำเพื่อการวินิจฉัยพื้นฐานและแยกแยะ ต่อมน้ำเหลืองจำนวนมากของช่องท้องตั้งอยู่บนผนังไปตามเส้นทางของเยื่อบุช่องท้องตามแนวเรือในน้ำและตามลำไส้ที่ omentum การขยายตัวของพวกเขาเป็นไปได้เมื่อกระเพาะอาหาร, ตับ, ลำไส้, ตับอ่อน, มดลูก, อวัยวะ, ต่อมลูกหมาก, กระเพาะปัสสาวะได้รับผลกระทบ
- การตรวจชิ้นเนื้อต่อมน้ำเหลืองแบบ submandibular อาจถูกสั่งในโรคของฟัน, เหงือก, แก้ม, บริเวณกล่องเสียงและคอหอยหากไม่สามารถตรวจพบสาเหตุของต่อมน้ำเหลืองได้
- การตรวจชิ้นเนื้อสำหรับมะเร็งต่อมน้ำเหลืองจะดำเนินการในกรณีที่ไม่มีการแพร่กระจายไปยังอวัยวะที่อยู่ห่างไกลและต่อมน้ำเหลือง มิฉะนั้นขั้นตอนจะถือว่าไม่มีจุดหมายสำหรับผู้ป่วย หากไม่มีการแพร่กระจายที่ห่างไกลต่อมน้ำเหลืองแรกในห่วงโซ่ต่อมน้ำเหลือง "Sentinel" จะถูกตรวจสอบก่อนอื่น
- การตรวจชิ้นเนื้อต่อมน้ำเหลือง retroperitoneal มีความเหมาะสมในกระบวนการมะเร็งของอวัยวะเพศชายและหญิง ประมาณ 30% ของผู้ป่วยในระยะแรกของมะเร็งมีการแพร่กระจายของกล้องจุลทรรศน์ในต่อมน้ำเหลืองที่ไม่สามารถตรวจพบได้โดย CT หรือเครื่องหมาย การตรวจชิ้นเนื้อมักจะถูกนำมาจากด้านข้างที่ตั้งอยู่ที่ไซต์เนื้องอกหลัก ขั้นตอนมักจะดำเนินการเป็นส่วนหนึ่งของการผ่าตัดต่อมน้ำเหลือง retroperitoneal
- การตรวจชิ้นเนื้อของต่อมน้ำเหลือง intrathoracic เป็นการตรวจสอบเมื่อปอด, หลอดอาหาร, ต่อมไทมัส, เต้านม, มะเร็งต่อมน้ำเหลืองและมะเร็งต่อมน้ำเหลือง การแพร่กระจายจากช่องท้อง, กระดูกเชิงกราน, retroperitoneum (ไต, ต่อมหมวกไต) อาจแพร่กระจายไปยังโหนด mediastinal ในระยะขั้นสูง
- การตรวจชิ้นเนื้อต่อมน้ำเหลือง Paratracheal มักจะดำเนินการในผู้ป่วยที่มีรอยโรคมะเร็งในปอด ต่อมน้ำเหลือง Paratracheal ตั้งอยู่ระหว่างโหนด mediastinal และ tracheobronchial ในกรณีที่ไม่มีเนื้องอกหลักในด้านเดียวกันพวกเขาจะถูกกำหนดให้เป็น ipsilateral และในกรณีที่ไม่มีเนื้องอกหลักเป็น contralateral
ของเหลวน้ำเหลืองไหลผ่านภาชนะที่สอดคล้องกัน หากเซลล์มะเร็งเข้าสู่เซลล์พวกเขาจะจบลงด้วยครั้งแรกในต่อมน้ำเหลืองแรกของห่วงโซ่ โหนดแรกนี้เรียกว่า Sentinel หรือโหนดการส่งสัญญาณ หากไม่พบเซลล์มะเร็งในต่อมน้ำเหลือง Sentinel โหนดที่ตามมาควรมีสุขภาพดี
ประเภทของการตรวจชิ้นเนื้อ
มีการตรวจชิ้นเนื้อต่อมน้ำเหลืองหลายประเภทขึ้นอยู่กับเทคนิคของการสกัดวัสดุชีวภาพ ขั้นตอนบางประเภทดำเนินการในขั้นตอน: ก่อนการเจาะเข็มจะดำเนินการแล้วดำเนินการแทรกแซงแบบเปิดจะดำเนินการหากการเจาะไม่เพียงพอสำหรับการวินิจฉัย การตรวจชิ้นเนื้อแบบเปิดนั้นเป็นสิ่งจำเป็นหากผลของเซลล์วิทยาไม่แน่นอนสงสัยหรือโดยประมาณ
- การตรวจชิ้นเนื้อต่อมน้ำเหลืองแบบเปิดเป็นตัวเลือกที่ซับซ้อนและรุกรานที่สุดสำหรับการวินิจฉัยประเภทนี้ ในระหว่างขั้นตอนมีการใช้มีดผ่าตัดและมีการตรวจสอบทั้งโหนดเพื่อตรวจสอบไม่ใช่แค่ส่วนหนึ่งของมัน การแทรกแซงดังกล่าวมักจะถูกต้องเพียงอย่างเดียวเมื่อสงสัยว่ากระบวนการร้าย
- การตรวจชิ้นเนื้อต่อมน้ำเหลือง Percutaneous เป็นขั้นตอนที่ค่อนข้างอ่อนโยนและไม่เจ็บปวดซึ่งไม่ทำให้ผู้ป่วยรู้สึกไม่สบาย ในระหว่างการวินิจฉัยแมนเดรลซึ่งมีบทบาทของ Stylet ด้วยความช่วยเหลือของแมนเดรลจำนวนวัสดุชีวภาพที่จำเป็นจะถูกตัดออกและถูกจับ การตรวจชิ้นเนื้อการเจาะนั้นเกี่ยวข้องกับการใช้ยาชาเฉพาะที่ไม่ต้องการให้ผู้ป่วยเข้ารับการรักษาในโรงพยาบาล
- การตรวจชิ้นเนื้อต่อมน้ำเหลือง excisional เป็นคำที่มักใช้กับการตรวจชิ้นเนื้อแบบเปิดโดยใช้ยาชาทั่วไป มันเกี่ยวข้องกับการลบโหนดที่ได้รับผลกระทบผ่านแผล
- การตรวจชิ้นเนื้อต่อมน้ำเหลือง Trepan เกี่ยวข้องกับการใช้เข็มขนาดใหญ่พิเศษที่มีรอยบากที่ช่วยให้คุณสามารถลบชิ้นส่วนของเนื้อเยื่อที่มีขนาดที่ต้องการ
- การตรวจชิ้นเนื้อแบบนูนนูนของต่อมน้ำเหลืองเรียกว่าการตรวจชิ้นเนื้อสำนวน: มันเกี่ยวข้องกับการใช้อุปกรณ์เข็มกลวงบาง ๆ โหนดมักจะคลำและเจาะ: หากเป็นไปไม่ได้อัลตร้าซาวด์จะใช้ ตามกฎแล้วการตรวจชิ้นเนื้อแบบละเอียด-เส้นละเอียดจะถูกกำหนดเมื่อมีความจำเป็นในการตรวจสอบต่อมน้ำเหลือง submandibular หรือ supraclavicular เมื่อตรวจพบการแพร่กระจายของโครงสร้างต่อมน้ำเหลือง
การตรวจชิ้นเนื้อของต่อมน้ำเหลืองภายใต้การควบคุมอัลตร้าซาวด์
เทคนิคที่ยอมรับได้มากที่สุดสำหรับการตรวจชิ้นเนื้อต่อมน้ำเหลืองนั้นได้รับการพิจารณาโดยผู้เชี่ยวชาญว่าเป็นขั้นตอนการเจาะเป้าหมายหรือเรียกว่า "การตรวจชิ้นเนื้อภายใต้การควบคุมอัลตราซาวด์ด้วยภาพ"
นี่คือกระบวนการของการสกัดตัวอย่างวัสดุชีวภาพซึ่งดำเนินการภายใต้การควบคุมด้วยอัลตร้าซาวด์: เป็นผลให้การวางตำแหน่งและการแทรกของเข็มเจาะนั้นแม่นยำและปลอดภัยกว่า นี่เป็นสิ่งสำคัญอย่างยิ่งสำหรับแพทย์เพราะบ่อยครั้งที่ต่อมน้ำเหลืองที่น่าสงสัยตั้งอยู่ในเนื้อเยื่อลึกใกล้กับอวัยวะสำคัญหรือมีขนาดเล็กซึ่งทำให้กระบวนการยากขึ้น
การตรวจสอบอัลตร้าซาวด์ช่วยในการแทรกเครื่องมืออย่างชัดเจนในสถานที่ที่เหมาะสมโดยไม่เสี่ยงต่อการทำลายเนื้อเยื่อและอวัยวะในบริเวณใกล้เคียง เป็นผลให้ความเสี่ยงของภาวะแทรกซ้อนลดลง
แพทย์กำหนดวิธีการที่ใช้ในการมองเห็นพื้นที่ที่ต้องการ ข้อได้เปรียบเพิ่มเติมของเทคนิคนี้ไม่เพียง แต่ความปลอดภัย แต่ยังมีต้นทุนต่ำ: ไม่จำเป็นต้องใช้อุปกรณ์ที่มีราคาแพงและมีราคาแพง
การตรวจชิ้นเนื้อด้วยอัลตร้าซาวด์แนะนำโดยเฉพาะอย่างยิ่งหากจำเป็นต้องตรวจสอบไม่เพียง แต่โครงสร้างที่ได้รับผลกระทบ แต่ยังเพื่อหาลักษณะเฉพาะของการไหลเวียนของเลือดใกล้ ๆ วิธีการนี้จะหลีกเลี่ยงการชอกช้ำของเรือไม่รวมการหลบหนีของเลือดเข้าไปในเนื้อเยื่อ
เข็มพิเศษที่มีเซ็นเซอร์สิ้นสุดจะใช้สำหรับขั้นตอน อุปกรณ์ง่าย ๆ นี้ช่วยในการตรวจสอบตำแหน่งของเข็มและความคืบหน้าอย่างชัดเจน
ระยะเวลาการกู้คืนหลังจากการแทรกแซงดังกล่าวเร็วขึ้นและสะดวกสบายมากขึ้นสำหรับผู้ป่วย [2]
การคัดค้านขั้นตอน
ก่อนที่จะอ้างถึงผู้ป่วยสำหรับการตรวจชิ้นเนื้อต่อมน้ำเหลืองแพทย์จะกำหนดจำนวนการศึกษาและการทดสอบที่จำเป็นในการยกเว้นข้อห้ามในขั้นตอนนี้ การวินิจฉัยเบื้องต้นขั้นพื้นฐานเป็นการทดสอบเลือดทั่วไปและการประเมินคุณภาพการแข็งตัว การตรวจชิ้นเนื้อไม่ได้ดำเนินการหากมีแนวโน้มที่จะมีเลือดออก - ตัวอย่างเช่นผู้ป่วยที่ทุกข์ทรมานจากฮีโมฟีเลียเนื่องจากหลอดเลือดอาจถูกชอกช้ำในระหว่างการแทรกแซง
การตรวจชิ้นเนื้อต่อมน้ำเหลืองมีข้อห้ามในกรณีของกระบวนการหนองในพื้นที่ของการเจาะ มันเป็นสิ่งที่ไม่พึงประสงค์ที่จะดำเนินการตามขั้นตอนในผู้หญิงที่ตั้งครรภ์หรือให้นมบุตรรวมทั้งในระหว่างการมีเลือดออกประจำเดือน
โดยทั่วไปผู้เชี่ยวชาญแยกแยะรายการข้อห้ามดังกล่าว:
- ความผิดปกติของระบบการแข็งตัวของเลือด (ความผิดปกติ แต่กำเนิด, ได้มาหรือชั่วคราว - นั่นคือเกี่ยวข้องกับการใช้ยาผอมบางเลือดที่เหมาะสม);
- จำนวนเกล็ดเลือดต่ำกว่า 60,000 ต่อμl;
- ระดับฮีโมโกลบินน้อยกว่า 90 กรัม/ลิตร
- INR มากกว่า 1.5;
- เวลา Prothrombin ซึ่งสูงกว่าปกติ 5 วินาที
- กระบวนการติดเชื้อและการอักเสบในพื้นที่ของการตรวจชิ้นเนื้อ;
- มีเลือดออกประจำเดือนในผู้หญิงในวันที่กระบวนการ;
- โรคเรื้อรังที่ถูกสลายตัว
- การรักษาด้วยยาต้านการอักเสบที่ไม่ใช่สเตียรอยด์ในช่วงสัปดาห์ที่ผ่านมา
สมรรถนะปกติ
การตรวจด้วยกล้องจุลทรรศน์ของการตรวจชิ้นเนื้อต่อมน้ำเหลืองของผู้ป่วยถือเป็นสิ่งสำคัญที่สุดในด้านการวินิจฉัยของโรคมะเร็งวิทยาช่วยในการประเมินคุณภาพของการรักษาด้วยยา
เนื้อเยื่อวิทยาของต่อมน้ำเหลืองเป็นการแทรกแซงการผ่าตัดเล็กน้อยในระหว่างที่มีการศึกษาเนื้อเยื่อเล็ก ๆ น้อย ๆ เพื่อศึกษาต่อไป ด้วยความช่วยเหลือของการตรวจชิ้นเนื้อต่อมน้ำเหลืองผู้เชี่ยวชาญสามารถศึกษาลักษณะเฉพาะของโครงสร้างตรวจจับความผิดปกติที่เจ็บปวดและสัญญาณแจ้งของปฏิกิริยาการอักเสบ
ต่อมน้ำเหลืองเป็นลิงค์พื้นฐานของระบบป้องกันในร่างกายซึ่งเป็นองค์ประกอบการเชื่อมต่อระหว่างหลอดเลือดน้ำเหลือง ต่อมน้ำเหลืองช่วยในการเอาชนะการบุกรุกการติดเชื้อโดยการผลิตเซลล์เม็ดเลือดขาวซึ่งเป็นเซลล์เม็ดเลือดที่เฉพาะเจาะจง โหนดจับการติดเชื้อจุลินทรีย์และไวรัสและเซลล์มะเร็ง
การตรวจชิ้นเนื้อต่อมน้ำเหลืองช่วยในการตรวจจับการมีอยู่ของเซลล์ที่ผิดปกติกำหนดความจำเพาะของกระบวนการอักเสบที่ติดเชื้อเนื้องอกที่เป็นพิษเป็นภัย การตรวจชิ้นเนื้อมักจะดำเนินการมากที่สุดในช่องขา, ซอกใบ, ล่างและเบื้องหลังหู
การตรวจชิ้นเนื้อถูกกำหนดไว้สำหรับผู้ป่วยที่ต้องการค้นหาประเภทของกระบวนการเนื้องอก - โดยเฉพาะอย่างยิ่งหากสงสัยว่ามีพยาธิสภาพมะเร็ง บ่อยครั้งที่การวินิจฉัยถูกกำหนดเพื่อตรวจสอบโรคติดเชื้อ
ผลลัพธ์ของการตรวจชิ้นเนื้อต่อมน้ำเหลือง
หลังจากตรวจสอบการตรวจชิ้นเนื้อ (วัสดุที่ได้จากการตรวจชิ้นเนื้อของต่อมน้ำเหลือง) และตรวจจับอนุภาคของพยาธิวิทยาผู้เชี่ยวชาญเริ่มนับโครงสร้างของเซลล์และได้รับต่อมน้ำเหลือง เพื่อจุดประสงค์นี้ใช้วิธีการสังเกตด้วยกล้องจุลทรรศน์ซึ่งช่วยให้สามารถแยกความแตกต่างอย่างน้อยครึ่งหนึ่งพันเซลล์และคำนวณการแสดงตนของเปอร์เซ็นต์
ข้อมูลต่อมน้ำเหลืองมีความสำคัญและมีคุณค่าในการวินิจฉัยรูปแบบที่ไม่เจาะจงของต่อมน้ำเหลือง
บรรทัดฐานของผลลัพธ์ต่อมน้ำเหลือง:
เนื้อหาของประเภทเซลล์ที่เกี่ยวข้อง |
เปอร์เซ็นต์ |
ต่อมน้ำเหลือง |
0.1 ถึง 0.9 |
Profocytes |
5.3 ถึง 16.4 |
เซลล์เม็ดเลือดขาว |
67.8 ถึง 90 |
เซลล์ reticular |
0 ถึง 2.6 |
Plasmocytes |
0 ถึง 5.3 |
Monocytes |
0.2 ถึง 5.8 |
เซลล์เสา |
0 ถึง 0.5 |
Neutrophilic granulocytes |
0 ถึง 0.5 |
Eosinophilic granulocytes |
0 ถึง 0.3 |
Basophilic granulocytes |
0 ถึง 0.2 |
วัสดุชีวภาพที่ถ่ายในระหว่างการตรวจชิ้นเนื้อต่อมน้ำเหลืองนั้นมีเซลล์เม็ดเลือดขาวที่เป็นผู้ใหญ่ส่วนใหญ่ที่มี prolymphocytes จำนวนทั้งหมดของพวกเขาสามารถจาก 95 ถึง 98% ของโครงสร้างเซลล์ทั้งหมด
ต่อมน้ำเหลืองที่มีปฏิกิริยาเกิดขึ้นจากการเพิ่มขึ้นของจำนวนเซลล์ reticular, การตรวจจับแมคโครฟาจและอิมมูโนบลาสต์
ในน้ำเหลืองเฉียบพลันมีการเพิ่มจำนวนของแมคโครฟาจและนิวโทรฟิล
ภาวะแทรกซ้อนหลังจากขั้นตอน
การตรวจชิ้นเนื้อต่อมน้ำเหลืองวินิจฉัยมักจะไปโดยไม่มีปัญหาใด ๆ เฉพาะในบางกรณีภาวะแทรกซ้อนพัฒนาขึ้น:
- มีเลือดออกบนพื้นหลังของการบาดเจ็บจากอุบัติเหตุไปยังเรือเมื่อทำการตรวจชิ้นเนื้อ
- น้ำเหลืองระบายออกจากแผล;
- อาชา, การรบกวนทางประสาทสัมผัสของพื้นที่การแทรกแซง;
- การติดเชื้อเนื่องจากการเข้ามาของตัวแทนติดเชื้อ - โดยเฉพาะอย่างยิ่งในระหว่างขั้นตอน;
- ความผิดปกติทางโภชนาการที่เกี่ยวข้องกับการบาดเจ็บทางกลไปยังโครงสร้างเส้นประสาท
ผู้ป่วยบางรายอาจมีอาการสติวิงเวียนศีรษะอ่อนแอ เงื่อนไขควรทำให้ปกติภายใน 1-2 วัน
อาการอันตรายที่ต้องใช้การแทรกแซงทางการแพทย์อย่างเร่งด่วน:
- อุณหภูมิสูงไข้;
- การปรากฏตัวของการสั่นสะเทือนรุนแรงเพิ่มความเจ็บปวดในพื้นที่ของการตรวจชิ้นเนื้อต่อมน้ำเหลือง
- การปล่อยเลือดหรือหนองจากแผล;
- สีแดงบวมของเว็บไซต์ตรวจชิ้นเนื้อ
ผลที่ตามมาหลังจากขั้นตอน
การตรวจชิ้นเนื้อต่อมน้ำเหลืองไม่ได้ดำเนินการหากผู้ป่วยมีข้อห้ามใด ๆ มิฉะนั้นก็เป็นไปได้ที่จะพัฒนาผลข้างเคียง ตัวอย่างเช่นหากบุคคลหนึ่งทนทุกข์ทรมานจากความผิดปกติของระบบการแข็งตัวของเลือดแม้แต่การตรวจชิ้นเนื้อการเจาะแบบธรรมดาอาจจบลงด้วยการมีเลือดออก
เพื่อหลีกเลี่ยงปัญหาหลังการกำหนดขั้นตอนการตรวจชิ้นเนื้อต่อมน้ำเหลืองควรดำเนินการโดยผู้เชี่ยวชาญตามเงื่อนไขที่จำเป็นทั้งหมดกฎของ asepsis และ antisepsis
ในบางกรณีมันเป็นไปได้ที่จะเกิดความรำคาญเหล่านี้:
- การติดเชื้อ;
- บาดแผลเลือดออก;
- ความเสียหายของเส้นประสาท
อย่างไรก็ตามเปอร์เซ็นต์ของผลข้างเคียงค่อนข้างต่ำ อย่างไรก็ตามข้อมูลที่ได้รับในระหว่างการตรวจชิ้นเนื้อนั้นมีค่ามากต่อแพทย์ทำให้เขาสามารถทำการวินิจฉัยที่ถูกต้องและกำหนดวิธีการรักษาที่เหมาะสมและมีประสิทธิภาพ
ดูแลหลังจากขั้นตอน
โดยปกติแล้วขั้นตอนของการตรวจชิ้นเนื้อต่อมน้ำเหลืองนั้นไม่ซับซ้อนและได้รับการยอมรับอย่างดีจากผู้ป่วย หลังจากการกำจัดวัสดุชีวภาพโดยความทะเยอทะยานหรือการเจาะมีเพียงบริเวณที่มีการเจาะเท่านั้นที่ยังคงอยู่บนผิวหนังซึ่งได้รับการรักษาด้วยสารละลายน้ำยาฆ่าเชื้อและปิดผนึกด้วยพลาสเตอร์ หากทำการตรวจชิ้นเนื้อแบบเปิดแผลจะถูกเย็บแผลและผ้าพันแผล เย็บแผลจะถูกลบออกภายในหนึ่งสัปดาห์
แผลหลังจากการตรวจชิ้นเนื้อต่อมน้ำเหลืองไม่ควรเปียก จำเป็นต้องรักษาด้วยวิธีแก้ปัญหาน้ำยาฆ่าเชื้อเพื่อป้องกันการติดเชื้อ หากอุณหภูมิของร่างกายเพิ่มขึ้นอย่างฉับพลันที่ตั้งของการแทรกแซงบวมเลือดออกหรือรบกวนด้วยวิธีอื่นจำเป็นต้องไปพบแพทย์อย่างเร่งด่วน
การเกิดอาการปวดสั้น ๆ เล็กน้อยหลังจากขั้นตอนได้รับอนุญาต
สิ่งที่คุณไม่ควรทำหลังจากการตรวจชิ้นเนื้อต่อมน้ำเหลือง:
- อาบน้ำ
- ว่ายน้ำในสระว่ายน้ำแหล่งน้ำเปิด;
- ไปที่ซาวน่าหรือโรงอาบน้ำ
- ฝึกการออกกำลังกายอย่างหนัก
ข้อ จำกัด ดังกล่าวมีผลบังคับใช้ประมาณ 2 สัปดาห์หลังจากขั้นตอนซึ่งขึ้นอยู่กับประเภทและขอบเขตของการแทรกแซงเช่นการตรวจชิ้นเนื้อต่อมน้ำเหลือง

