ผู้เชี่ยวชาญทางการแพทย์ของบทความ
สิ่งตีพิมพ์ใหม่
การถอดท่อช่วยหายใจ
ตรวจสอบล่าสุด: 04.07.2025

เนื้อหา iLive ทั้งหมดได้รับการตรวจสอบทางการแพทย์หรือตรวจสอบข้อเท็จจริงเพื่อให้แน่ใจว่ามีความถูกต้องตามจริงมากที่สุดเท่าที่จะเป็นไปได้
เรามีแนวทางการจัดหาที่เข้มงวดและมีการเชื่อมโยงไปยังเว็บไซต์สื่อที่มีชื่อเสียงสถาบันการวิจัยทางวิชาการและเมื่อใดก็ตามที่เป็นไปได้ โปรดทราบว่าตัวเลขในวงเล็บ ([1], [2], ฯลฯ ) เป็นลิงก์ที่คลิกได้เพื่อการศึกษาเหล่านี้
หากคุณรู้สึกว่าเนื้อหาใด ๆ ของเราไม่ถูกต้องล้าสมัยหรือมีข้อสงสัยอื่น ๆ โปรดเลือกแล้วกด Ctrl + Enter
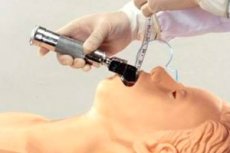
วิสัญญีแพทย์มักใช้แนวคิดเช่น การใส่ท่อช่วยหายใจและการถอดท่อช่วยหายใจ คำศัพท์แรก การใส่ท่อช่วยหายใจ จริงๆ แล้วหมายถึงการใส่ท่อพิเศษเข้าไปในหลอดลม ซึ่งจำเป็นเพื่อให้แน่ใจว่าทางเดินหายใจของผู้ป่วยโล่ง สำหรับการถอดท่อช่วยหายใจ นี่คือขั้นตอนที่ตรงกันข้ามกับการใส่ท่อช่วยหายใจ โดยจะถอดท่อออกจากหลอดลมเมื่อไม่จำเป็นอีกต่อไป
การถอดท่อช่วยหายใจสามารถทำได้ในโรงพยาบาลหรือในรถพยาบาล (นอกสถานพยาบาล) [ 1 ]
ตัวบ่งชี้สำหรับขั้นตอน
ในกรณีที่ไม่จำเป็นต้องควบคุมระบบทางเดินหายใจอีกต่อไป ท่อช่วยหายใจที่ใส่เข้าไประหว่างการสอดท่อจะถูกถอดออก โดยปกติจะทำเมื่อระบบทางเดินหายใจได้รับการปรับปรุงทั้งทางร่างกายและจิตใจ เพื่อให้ขั้นตอนการรักษาสะดวกสบายและปลอดภัยยิ่งขึ้น แพทย์จะต้องแน่ใจว่าผู้ป่วยสามารถหายใจได้เอง ระบบทางเดินหายใจเปิดโล่ง และปริมาตรลมหายใจออกเพียงพอ โดยทั่วไป การถอดท่อช่วยหายใจสามารถทำได้โดยต้องให้ศูนย์กลางของระบบทางเดินหายใจมีความสามารถเพียงพอที่จะเริ่มการหายใจเข้าด้วยความถี่ ความลึก และจังหวะปกติ เงื่อนไขเพิ่มเติมสำหรับขั้นตอนการรักษา ได้แก่ ความแข็งแรงของกล้ามเนื้อทางเดินหายใจปกติ ปฏิกิริยาการไอที่ "ใช้งานได้" สถานะโภชนาการที่ดี การขับยาระงับประสาทและยาคลายกล้ามเนื้อออกอย่างเพียงพอ [ 2 ]
นอกจากการทำให้สภาพของผู้ป่วยและการทำงานของระบบทางเดินหายใจเป็นปกติแล้ว ยังมีข้อบ่งชี้อื่นๆ อีกด้วย การถอดท่อช่วยหายใจจะทำในกรณีที่ท่อช่วยหายใจอุดตันอย่างกะทันหันจากสิ่งแปลกปลอม เช่น สารคัดหลั่งจากเมือกและเสมหะ หรือวัตถุแปลกปลอม หลังจากถอดท่อแล้ว จะต้องใส่ท่อช่วยหายใจอีกครั้งหรือเจาะคอตามดุลพินิจของแพทย์
ข้อบ่งชี้เพิ่มเติมสำหรับการถอดท่อช่วยหายใจอาจเป็นสถานการณ์ที่การยังคงมีท่ออยู่ในหลอดลมนั้นไม่เหมาะสม เช่น หากผู้ป่วยกำลังจะเสียชีวิต [ 3 ]
การจัดเตรียม
การเตรียมตัวถอดท่อช่วยหายใจเริ่มต้นด้วยการวางแผนขั้นตอนต่างๆ อย่างรอบคอบ ได้แก่ การประเมินสถานะทางเดินหายใจและปัจจัยเสี่ยงทั่วไป
การประเมินภาวะของระบบทางเดินหายใจมีเกณฑ์ดังนี้
- ไม่หายใจลำบาก;
- การไม่มีความเสียหายต่อทางเดินหายใจ (อาการบวม, บาดเจ็บ, มีเลือดออก);
- ไม่มีความเสี่ยงต่อการสำลักและการอุดตัน
ปัจจัยทั่วไปจะได้รับการประเมินโดยพิจารณาจากพารามิเตอร์ของระบบหัวใจและหลอดเลือด ระบบทางเดินหายใจ ระบบประสาท และการเผาผลาญ โดยคำนึงถึงลักษณะของการผ่าตัดและสภาพของผู้ป่วยก่อนถอดท่อช่วยหายใจ [ 4 ]
โดยทั่วไปการเตรียมตัวประกอบด้วยการปรับปรุงสภาพทั่วไปของผู้ป่วยและปัจจัยอื่นๆ:
- ตรวจสอบคุณภาพของการไหลเวียนโลหิต การหายใจ วัดอุณหภูมิ ประเมินการเผาผลาญและสถานะทางระบบประสาท
- เตรียมอุปกรณ์และเครื่องมือที่จำเป็น;
- ตรวจสอบการทำงานที่สำคัญทั้งหมดของร่างกาย
การถอดท่อช่วยหายใจควรทำขณะท้องว่างจะได้ผลดีที่สุด ส่วนใหญ่ผู้ป่วยจะมีสติสัมปชัญญะครบถ้วน [ 5 ]
เทคนิค การถอดท่อช่วยหายใจ
การถอดท่อช่วยหายใจคือการนำท่อช่วยหายใจออกเมื่อผู้ป่วยสามารถหายใจได้เองตามปกติแล้ว โดยจะทำตามลำดับขั้นตอนดังต่อไปนี้
- หากมีท่อย่อยอาหารในกระเพาะอาหาร จะทำการดูดสิ่งที่อยู่ภายในกระเพาะอาหารทั้งหมดออก
- ทำความสะอาดโพรงจมูก ช่องปาก คอหอย และส่วนต้นของหลอดลมและหลอดลมฝอยอย่างระมัดระวัง
- ปล่อยลมออกจากปลอกแขน แล้วค่อยๆ ถอดท่อช่วยหายใจออกช้าๆ โดยควรทำขณะหายใจเข้า
ในระหว่างการถอดท่อช่วยหายใจ ท่อจะถูกนำออกในครั้งเดียวโดยชัดเจนแต่ราบรื่น หลังจากนั้น จะมีการใส่หน้ากากที่มีออกซิเจน 100% จนกว่าอาการจะกลับสู่ภาวะปกติ [ 6 ]
บางครั้งมีการดำเนินการถอดท่อช่วยหายใจโดยไม่ได้วางแผนไว้ เช่น ในผู้ป่วยที่มีอาการทางจิตเฉียบพลัน เมื่อผู้ป่วยมีอาการคงที่ไม่ดี หรือในสภาวะที่ได้รับยาระงับประสาทไม่เพียงพอ
การถอดท่อช่วยหายใจฉุกเฉินในกรณีต่อไปนี้:
- ที่ความดันต่ำหรือเป็นศูนย์ในทางเดินหายใจ
- เมื่อคนไข้พูด;
- เมื่อท่อช่วยหายใจยาวออกไปหลายเซนติเมตร (ขึ้นอยู่กับอายุและความลึกเริ่มต้นในการติดตั้งอุปกรณ์)
ต่อไปนี้ถือเป็นสัญญาณที่ไม่น่าเชื่อถือของความจำเป็นในการถอดท่อช่วยหายใจ:
- ทางออกท่อเล็ก (สูงสุด 20 มม.)
- ความวิตกกังวลที่แสดงออกของผู้ป่วย
- อาการไอเป็นพักๆ, อาการเขียวคล้ำเฉียบพลัน (จำเป็นต้องตรวจพารามิเตอร์ระบบหัวใจและหลอดเลือด)
หากต้องถอดท่อช่วยหายใจโดยไม่ได้วางแผนไว้ ควรปฏิบัติตามขั้นตอนต่อไปนี้:
- หากมีอาการบ่งชี้ชัดเจนว่าจำเป็นต้องถอดท่อช่วยหายใจ ให้ปล่อยลมออกจากปลอกและถอดท่อช่วยหายใจออก หากจำเป็น ให้ฆ่าเชื้อทางเดินหายใจส่วนบน หลังจากนั้นจึงทำการช่วยหายใจด้วยถุงลม Ambu (ควรต่อถุงลมเข้ากับแหล่งออกซิเจน) หรือวิธีเป่าปาก เมื่อตัวบ่งชี้กลับสู่ภาวะปกติแล้ว จึงประเมินความจำเป็นในการใส่ท่อช่วยหายใจอีกครั้ง
- หากตรวจพบสัญญาณที่ไม่น่าเชื่อถือ จะพยายามใช้ถุง Ambu อาการเชิงบวก: ปริมาตรของหน้าอกและช่องท้องเปลี่ยนแปลงตามการเคลื่อนไหวของระบบหายใจ ผิวหนังเปลี่ยนเป็นสีชมพู ได้ยินเสียงหายใจเมื่อฟังเสียงปอด หากมีอาการดังกล่าว ให้นำท่อช่วยหายใจมาใส่ให้ถึงความลึกที่ต้องการ หากไม่มีอาการเชิงบวก ให้คลายลมที่ปลอกแขน แล้วนำท่อออก หากไอและตัวเขียว ให้ฆ่าเชื้อหลอดลมส่วนปลายของหลอดลม และเริ่มใช้ถุง Ambu ในการช่วยหายใจ
หากจำเป็นต้องใส่ท่อช่วยหายใจใหม่ ไม่ควรทำตามทันทีหลังจากถอดท่อช่วยหายใจ ขั้นแรก ควรพยายามให้ผู้ป่วยหายใจได้อีกครั้งโดยใช้ถุง Ambu เป็นเวลา 3-5 นาที เมื่ออาการกลับสู่ภาวะปกติแล้วจึงจะพิจารณาว่าจำเป็นต้องใส่ท่อช่วยหายใจใหม่หรือไม่ การใส่ท่อช่วยหายใจใหม่จะดำเนินการหลังจากให้ออกซิเจนล่วงหน้า [ 7 ]
เกณฑ์การถอดท่อช่วยหายใจ
เมื่อไม่จำเป็นต้องเปิดทางเดินหายใจด้วยท่อช่วยหายใจอีกต่อไป จะต้องถอดท่อช่วยหายใจออก ตามลักษณะทางคลินิก ก่อนถอดท่อช่วยหายใจ ควรมีการบรรเทาอาการของสาเหตุเบื้องต้นของภาวะระบบทางเดินหายใจล้มเหลว และตัวผู้ป่วยเองควรมีภาวะการหายใจตามธรรมชาติและการแลกเปลี่ยนก๊าซอย่างครบถ้วน [ 8 ]
การพิจารณาว่าบุคคลพร้อมที่จะถอดท่อช่วยหายใจหรือไม่นั้น สามารถพิจารณาได้จากเกณฑ์ต่อไปนี้:
- สามารถรักษาระดับออกซิเจนในเลือดให้อยู่ในระดับปกติ โดยรักษาอัตราส่วนของ PaO2 และ FiO2 ไว้สูงกว่า 150 และ 200 โดยมี O2 ในส่วนผสมที่สูดดมเข้าไปไม่เกิน 40-50% และค่า PEEP ไม่เกิน 5-8 มิลลิบาร์
- สามารถรักษาระดับปฏิกิริยาของสภาพแวดล้อมของเลือดแดงและระดับคาร์บอนไดออกไซด์เมื่อหายใจออกให้อยู่ในค่าที่ยอมรับได้
- ผ่านการทดสอบการหายใจตามธรรมชาติ (30-120 นาที โดยมี PEEP 5 มิลลิบาร์ โดยมีแรงดันรองรับต่ำ 5-7 มิลลิบาร์ โดยมีการแลกเปลี่ยนก๊าซที่เพียงพอ และการไหลเวียนโลหิตที่เสถียร)
- อัตราการหายใจตามธรรมชาติในระหว่างการถอดท่อช่วยหายใจไม่เกิน 35 ครั้งต่อนาที (ในผู้ใหญ่)
- กำหนดมาตรฐานความแข็งแรงของกล้ามเนื้อระบบทางเดินหายใจ;
- แรงดันหายใจเข้าเชิงลบสูงสุดเกิน 20-30 มิลลิบาร์
- ความจุที่สำคัญของปอดเกิน 10 มิลลิลิตรต่อกิโลกรัม (สำหรับเด็กแรกเกิด – 150 มิลลิลิตรต่อกิโลกรัม)
- ดัชนีความดันทรานส์เฟรนิกน้อยกว่าร้อยละ 15 ของค่าสูงสุดในระหว่างการหายใจตามธรรมชาติ
- อัตราการระบายอากาศตามธรรมชาติในนาทีสำหรับผู้ใหญ่ขณะหายใจออกคือ 10 มิลลิลิตรต่อกิโลกรัม
- การยืดหยุ่นของผนังทรวงอกเกิน 25 มล./ซม.
- การทำงานของระบบทางเดินหายใจน้อยกว่า 0.8 J/l;
- ความดันโลหิตเฉลี่ยเกิน 80 mmHg.
ผู้ป่วยต้องมีสติและปฏิบัติตามคำร้องขอและคำสั่งบางอย่างของแพทย์ เพื่อทดสอบความพร้อมในการถอดท่อช่วยหายใจ แพทย์จะทำการทดสอบ เช่น การทดสอบ Gale tetrad โดยขอให้ผู้ป่วยจับมือ ยกและจับศีรษะ แตะปลายจมูกด้วยนิ้ว และกลั้นหายใจ [ 9 ]
โปรโตคอลการถอดท่อช่วยหายใจเป็นชุดอัลกอริทึมการวินิจฉัยและยุทธวิธี ซึ่งรวมถึงการประเมินสภาพทางคลินิกของผู้ป่วยอย่างครบถ้วน ลักษณะของการผ่าตัด การเลือกแผนการช่วยหายใจและการสนับสนุนด้านยาที่เหมาะสม การกำหนดความพร้อมในการถอดท่อช่วยหายใจ และการปรับให้การหายใจเองเหมาะสมที่สุด
ตัวบ่งชี้ที่สมเหตุสมผลที่สุดจากมุมมองทางสรีรวิทยาคือตัวบ่งชี้ที่สะท้อนถึงอัตราการหายใจและปริมาณการหายใจ (ดัชนีความถี่และปริมาตร) รวมถึงค่าความสามารถในการปรับตัวของอวัยวะทางเดินหายใจ ความพยายามหายใจเข้าสูงสุด และปริมาณออกซิเจน [ 10 ]
การคัดค้านขั้นตอน
ผู้เชี่ยวชาญกล่าวว่าไม่มีข้อห้ามเด็ดขาดในการถอดท่อช่วยหายใจ เพื่อให้เกิดกระบวนการแลกเปลี่ยนก๊าซที่เหมาะสมสำหรับผู้ป่วยบางราย อาจจำเป็นต้องทำสิ่งต่อไปนี้:
- การช่วยหายใจแบบไม่รุกราน
- การสูบลมเป็นเวลานาน (CPAP)
- ส่วนผสมที่สูดดมเข้าไปซึ่งมีความเข้มข้นของออกซิเจนเพิ่มขึ้น
- การใส่ท่อช่วยหายใจซ้ำ
จำเป็นต้องเตรียมตัวให้พร้อมสำหรับความจริงที่ว่าปฏิกิริยาการหายใจอาจถูกกดลงทันทีหลังถอดท่อช่วยหายใจหรือหลังจากนั้นเล็กน้อย การป้องกันการสำลักจึงเป็นสิ่งจำเป็น [ 11 ]
การถอดท่อช่วยหายใจคือการนำท่อช่วยหายใจออกในผู้ป่วยที่มีสติ มักมีอาการไอร่วมด้วย (หรือมีอาการทางระบบการเคลื่อนไหว) อัตราการเต้นของหัวใจเพิ่มขึ้น ความดันในหลอดเลือดดำส่วนกลางและหลอดเลือดแดงเพิ่มขึ้น รวมถึงความดันในลูกตาและในกะโหลกศีรษะ หากผู้ป่วยเป็นโรคหอบหืด หลอดลมอาจหดเกร็งได้ สามารถป้องกันภาวะแทรกซ้อนได้โดยการให้ลิโดเคนในปริมาณ 1.5 มก./กก. ก่อนถอดท่อช่วยหายใจ 1 นาทีครึ่ง
การถอดท่อภายใต้การดมยาสลบถือเป็นข้อห้ามหากมีความเสี่ยงต่อการสำลักหรือทางเดินหายใจอุดตัน[ 12 ]
ผลหลังจากขั้นตอน
เป็นเรื่องยากที่จะระบุผลลัพธ์ของการถอดท่อช่วยหายใจล่วงหน้า แต่จำเป็นต้องคำนึงถึงข้อเท็จจริงที่ว่าการบีบรัดท่อช่วยหายใจก่อนกำหนดและการดำเนินการที่ไม่ถูกต้องอาจส่งผลร้ายแรงต่อผู้ป่วยได้ โอกาสที่จะเกิดผลที่ตามมาขึ้นอยู่กับคุณสมบัติของแพทย์เป็นส่วนใหญ่ รวมถึงปัจจัยเบื้องหลังอื่นๆ บ่อยครั้ง โรคอื่นๆ ในร่างกายของผู้ป่วย รวมถึงโรคแทรกซ้อน มักกลายเป็น "ผู้ร้าย" ของผลที่ตามมา [ 13 ]
เพื่อปรับปรุงการพยากรณ์โรค จำเป็นต้องติดตามอาการของผู้ป่วยทั้งก่อนและหลังการถอดท่อช่วยหายใจ โดยเฉพาะอย่างยิ่งการติดตามอาการของผู้ป่วยในระยะสุดท้ายซึ่งมีโอกาสต้องใส่ท่อช่วยหายใจซ้ำสูงนั้นมีความสำคัญอย่างยิ่ง
พิธีสารทางคลินิกสำหรับการถอดท่อช่วยหายใจควรมีการติดตามสัญญาณชีพและการทำงานของผู้ป่วยอย่างระมัดระวังหลังการจัดการ การระบุและตอบสนองต่อภาวะหายใจลำบากอย่างรวดเร็ว และหากจำเป็น ควรใส่ท่อช่วยหายใจอีกครั้งหรือเจาะคออย่างรวดเร็ว [ 14 ]
การถอดท่อช่วยหายใจเป็นขั้นตอนสำคัญของการฟื้นตัวหลังการดมยาสลบ เป็นขั้นตอนที่ซับซ้อนซึ่งอาจทำให้เกิดภาวะแทรกซ้อนมากกว่าขั้นตอนการใส่ท่อช่วยหายใจครั้งแรก ในระหว่างการถอดท่อช่วยหายใจ สถานการณ์ที่ควบคุมได้กลับกลายเป็นเรื่องที่ควบคุมไม่ได้ ผู้เชี่ยวชาญต้องเผชิญกับการเปลี่ยนแปลงทางสรีรวิทยา ช่วงเวลาจำกัด และปัจจัยเสี่ยงอื่นๆ ซึ่งโดยทั่วไปอาจเป็นเรื่องยากแม้แต่สำหรับแพทย์วิสัญญีที่มีคุณสมบัติสูง
ควรสังเกตว่าภาวะแทรกซ้อนหลังการถอดท่อช่วยหายใจส่วนใหญ่มักไม่รุนแรง อย่างไรก็ตาม ในบางกรณี แพทย์อาจต้องรับมือกับผลที่ตามมาที่ร้ายแรง เช่น ภาวะสมองขาดออกซิเจนและเสียชีวิต [ 15 ]
อาการกล่องเสียงหดเกร็งหลังการถอดท่อช่วยหายใจ
อาการกล่องเสียงหดเกร็งเป็นสาเหตุที่พบบ่อยที่สุดของการอุดตันทางเดินหายใจส่วนบนหลังการถอดท่อช่วยหายใจ ภาพทางคลินิกของอาการกล่องเสียงหดเกร็งอาจมีระดับความรุนแรงที่แตกต่างกัน และอาจแสดงอาการได้ทั้งการหายใจที่มีเสียงหายใจดังเล็กน้อยและการอุดตันทางเดินหายใจอย่างสมบูรณ์ ส่วนใหญ่มักตรวจพบภาวะแทรกซ้อนในวัยเด็ก โดยมีการผ่าตัดระบบทางเดินหายใจเป็นตัวช่วย [ 16 ]
สาเหตุที่พบบ่อยที่สุดของภาวะกล่องเสียงหดเกร็งหลังการถอดท่อช่วยหายใจคือการระคายเคืองจากสารคัดหลั่งจากน้ำลายหรือเลือด โดยเฉพาะอย่างยิ่งเมื่อใช้ยาสลบแบบอ่อน ในสถานการณ์เช่นนี้ ผู้ป่วยไม่สามารถป้องกันการตอบสนองโดยอัตโนมัติหรือไอได้ดี อุบัติการณ์ของภาวะกล่องเสียงหดเกร็งหลังการถอดท่อช่วยหายใจสามารถลดได้โดยให้ผู้ป่วยนอนตะแคงและให้ผู้ป่วยพักผ่อนจนกว่าจะรู้สึกตัวเต็มที่ นอกจากนี้ ยังสามารถป้องกันภาวะแทรกซ้อนได้ด้วยการให้แมกนีเซียมซัลเฟต (ขนาดยา 15 มก./กก. นาน 20 นาที) และลิโดเคน (ขนาดยา 1.5 มก./กก.) ทางเส้นเลือด [ 17 ]
ภาวะแทรกซ้อนหลังจากขั้นตอน
เพื่อป้องกันภาวะแทรกซ้อน จำเป็นต้องพิจารณาระดับความเสี่ยงของผู้ป่วยก่อนถอดท่อช่วยหายใจ เป็นที่ทราบกันดีว่ายิ่งใส่ท่อช่วยหายใจได้ง่าย โอกาสเกิดภาวะแทรกซ้อนหลังถอดท่อช่วยหายใจก็จะยิ่งน้อยลง
การผ่าตัดที่ใช้เวลานานและรุนแรงซึ่งต้องเสียเลือดมากจำเป็นต้องใช้วิธีการพิเศษ ในกรณีที่ยากต่อการผ่าตัด แพทย์จะใช้วิธีถอดท่อช่วยหายใจทีละขั้นตอน
ปัจจัยพื้นฐานประการหนึ่งสำหรับความสำเร็จของขั้นตอนนี้คือการกำจัดการคลายตัวของกล้ามเนื้อที่เหลือ [ 18 ]
มีความเสี่ยงสูงที่จะเกิดภาวะแทรกซ้อนในกรณีต่อไปนี้:
- มีความยากลำบากในการช่วยหายใจและการใส่ท่อช่วยหายใจ
- การเคลื่อนไหวของกระดูกสันหลังส่วนคอจำกัด ข้อต่อขากรรไกร หรือความไม่มั่นคงในบริเวณเหล่านี้
- คนไข้มีภาวะโรคอ้วนรุนแรง และมีภาวะหยุดหายใจขณะหลับชนิดอุดกั้น (จากประวัติ)
- มีความเสี่ยงต่อการเกิดเลือดออกหลังผ่าตัดและการกดทับกล่องเสียงด้วยภาวะเลือดคั่ง หรือมีการสูญเสียเส้นประสาทของกล่องเสียงหรือคอหอย
- การใส่ท่อช่วยหายใจได้ทำไปแบบ “ไม่รู้เรื่อง”
- มีผ้าพันแผลขนาดใหญ่ที่อาจทำให้การหายใจไม่สะดวก เช่น บริเวณคอ ศีรษะ และใบหน้า
ภาวะแทรกซ้อนที่อาจเกิดขึ้นได้บ่อยที่สุดหลังการถอดท่อช่วยหายใจ ได้แก่:
- ความผิดปกติของการไหลเวียนโลหิต
- กล่องเสียงหดเกร็ง
- อาการไอ หายใจมีเสียงหวีด หายใจมีเสียง (stridor)
- อาการหยุดหายใจ (apnea)
- ความเสียหายของสายเสียง;
- อาการบวมของเนื้อเยื่อกล่องเสียง;
- อาการบวมน้ำในปอด;
- ภาวะขาดออกซิเจน;
- ความทะเยอทะยาน
ความเสี่ยงที่ยิ่งใหญ่ที่สุดเกิดจากการขาดความสามารถในการใส่ท่อช่วยหายใจซ้ำอย่างรวดเร็วและการรับประกันการแลกเปลี่ยนก๊าซปกติระหว่างการพยายามใส่ท่อช่วยหายใจ [ 19 ]
ทำไมเด็กจึงหายใจลำบากหลังจากการถอดท่อช่วยหายใจ?
ภาวะแทรกซ้อนอย่างหนึ่งของการถอดท่อช่วยหายใจคืออาการบวมของกล่องเสียง ซึ่งกลายเป็นปัจจัยสำคัญในการอุดตันทางเดินหายใจส่วนบนในเด็กเล็ก โดยจะปรากฏอาการภายใน 6 ชั่วโมงหลังจากถอดท่อช่วยหายใจ อาการบวมเหนือกล่องเสียงทำให้กล่องเสียงเคลื่อนไปด้านหลัง ส่งผลให้กล่องเสียงอุดตันขณะหายใจเข้า หากมีอาการบวมของกล่องเสียงด้านหลังสายเสียง จะทำให้สายเสียงเคลื่อนออกได้จำกัดขณะหายใจเข้า อาการบวมใต้กล่องเสียงทำให้หน้าตัดของช่องกล่องเสียงแคบลง [ 20 ]
ปัจจัยเสี่ยงเพิ่มเติมสำหรับการเกิดอาการบวมหลังการถอดท่อช่วยหายใจ ได้แก่:
- ท่อที่ใส่แน่นพอดี;
- การบาดเจ็บจากการใส่ท่อช่วยหายใจ
- ช่วงเวลาการใส่ท่อช่วยหายใจนาน (มากกว่า 1 ชั่วโมง)
- การไอ การเคลื่อนไหวของศีรษะและคอในระหว่างการใส่ท่อช่วยหายใจ
อาการที่คล้ายกันนี้มักเกิดขึ้นกับผู้ป่วยที่เป็นผู้ใหญ่เช่นกัน หลังจากการใส่ท่อช่วยหายใจผ่านกล่องเสียงเป็นเวลานาน
ในกรณีที่มีอาการบวมของกล่องเสียง แนะนำให้ใช้ก๊าซผสมออกซิเจนที่มีความชื้น ความร้อน และความเข้มข้นสูง การฉีดเอพิเนฟรินจะใช้เครื่องพ่นละออง เดกซาเมทาโซน และเฮลิออกซ์ ในสถานการณ์ที่ยากลำบาก การใส่ท่อช่วยหายใจอีกครั้งจะใช้ท่อที่มีเส้นผ่านศูนย์กลางเล็กกว่า
การหายใจลำบากหลังการถอดท่อช่วยหายใจอาจเกิดจากเลือดคั่งและการกดทับเนื้อเยื่อ ในกรณีดังกล่าว จะต้องใส่ท่อช่วยหายใจอีกครั้งทันทีและหยุดเลือดในที่สุด [ 21 ]
สาเหตุอีกประการหนึ่งคือการบาดเจ็บต่อทางเดินหายใจอันเนื่องมาจากการเคลื่อนไหวที่ไม่เหมาะสม ความเสียหายทางกลไกระหว่างการใส่หรือถอดท่อช่วยหายใจ อาการอุดตันอาจเกิดขึ้นอย่างเฉียบพลันหรือแสดงอาการในภายหลังในรูปแบบของอาการปวดเมื่อกลืนหรือเสียงเปลี่ยนไป
สาเหตุที่พบได้น้อยของอาการหายใจลำบากหลังการถอดท่อช่วยหายใจคืออัมพาตของเส้นเสียงเนื่องจากเส้นประสาทเวกัสได้รับความเสียหายระหว่างการผ่าตัด หากเป็นอัมพาตทั้งสองข้าง อาจมีความเสี่ยงที่ท่อช่วยหายใจจะอุดตันหลังการถอดท่อช่วยหายใจ ดังนั้นจึงต้องใส่ท่อช่วยหายใจใหม่ทันที
ดูแลหลังจากขั้นตอน
ความเสี่ยงของภาวะแทรกซ้อนหลังการถอดท่อช่วยหายใจเกิดขึ้นไม่เพียงแต่ทันทีหลังจากถอดท่อช่วยหายใจเท่านั้น แต่ยังเกิดขึ้นตลอดช่วงการฟื้นตัวด้วย ดังนั้น จึงมีความสำคัญที่จะต้องให้แพทย์ผู้ทำการรักษาและแพทย์วิสัญญีดูแลและติดตามอาการของผู้ป่วยอย่างเต็มที่
หน้ากากออกซิเจนจะถูกใช้ในระหว่างการเคลื่อนย้ายผู้ป่วยไปยังแผนกหลังผ่าตัด เจ้าหน้าที่ทางการแพทย์จะดูแลผู้ป่วยอย่างเต็มที่จนกว่าการตอบสนองของระบบทางเดินหายใจทั้งหมดจะกลับคืนสู่ปกติและพารามิเตอร์ทางสรีรวิทยาจะกลับสู่ภาวะปกติ ผู้ป่วยแต่ละรายจะได้รับการตรวจติดตามอย่างต่อเนื่องจากพยาบาลและแพทย์วิสัญญี [ 22 ]
เมื่อผู้ป่วยฟื้นจากยาสลบแล้ว ผู้เชี่ยวชาญจะประเมินระดับสติ อัตราการหายใจและการทำงานของหัวใจ ความดันโลหิต อุณหภูมิร่างกาย และระดับออกซิเจนในเลือด การใช้แคปโนกราฟีช่วยให้ตรวจพบการอุดตันทางเดินหายใจได้ในระยะเริ่มต้น
สัญญาณเตือนหลังการถอดท่อช่วยหายใจ:
- ความผิดปกติของระบบทางเดินหายใจในรูปแบบการหายใจมีเสียงหายใจดัง ความปั่นป่วน;
- ภาวะแทรกซ้อนหลังการผ่าตัด (การหลั่งของสารคัดหลั่งจากพยาธิวิทยา การไหลเวียนของเลือดจากการปลูกถ่าย เลือดออกและเลือดคั่ง อาการบวมของทางเดินหายใจ)
- การพัฒนาของโรคเยื่อหุ้มปอดอักเสบและโรคทางเดินหายใจอื่น ๆ [ 23 ], [ 24 ]
Mediastinitis เป็นผลจากการทะลุของทางเดินหายใจ เช่น หลังจากการใส่ท่อที่ยาก ภาวะแทรกซ้อนจะแสดงออกมาด้วยอาการปวดหน้าอกและคอ กลืนลำบาก กลืนลำบาก มีไข้ เสียงดังกรอบแกรบ [ 25 ]
การบาดเจ็บจากอุบัติเหตุส่วนใหญ่มักพบในกล่องเสียง คอหอย และหลอดอาหาร ในบางกรณีอาจพบภาวะปอดรั่วและถุงลมโป่งพอง
ผู้ป่วยที่มีอาการระคายเคืองทางเดินหายใจจะถูกจัดให้อยู่ในท่าตั้งตรงและกำหนดให้สูดดมออกซิเจนที่มีความชื้นในปริมาณที่เพียงพอ แนะนำให้ติดตามความเข้มข้นของคาร์บอนไดออกไซด์ที่หายใจออก ผู้ป่วยจะไม่ได้รับอาหารเนื่องจากอาจเกิดความผิดปกติของกล่องเสียง (แม้ว่าจะรู้สึกตัวดีก็ตาม) โดยต้องไม่นำปัจจัยที่อาจขัดขวางการไหลเวียนของเลือดดำเข้ามาด้วย สิ่งสำคัญคือต้องหายใจเข้าลึกๆ และขับเสมหะออกมาให้หมด หากผู้ป่วยมีภาวะหยุดหายใจขณะหลับแบบอุดกั้น การเปิดทางเดินหายใจจะได้รับการชดเชยโดยการติดตั้งทางเดินหายใจในช่องจมูกและคอ
เพื่อลดอาการบวมจากการอักเสบหลังถอดท่อช่วยหายใจ แพทย์จะจ่ายยากลูโคคอร์ติคอยด์ (ไฮโดรคอร์ติโซน 100 มก. ทุก 6 ชั่วโมง อย่างน้อย 2 ครั้ง) หากเกิดการอุดตันของทางเดินหายใจ อาจใช้เครื่องพ่นละอองยาอะดรีนาลีน 1 มก. การผสมฮีเลียมกับออกซิเจนก็มีผลดีเช่นกัน [ 26 ]
การสนับสนุนด้านยาเพิ่มเติมได้แก่ การบำบัดด้วยยาแก้ปวดและยาแก้อาเจียน
บทวิจารณ์
การกลับมาหายใจได้ตามปกติหลังถอดท่อช่วยหายใจมักทำได้โดยไม่มีปัญหาใดๆ อย่างไรก็ตาม ในผู้ป่วยบางราย การทำงานของระบบทางเดินหายใจอาจทำงานได้ยาก จึงต้องใช้มาตรการดูแลผู้ป่วยหนัก
การกระตุ้นการหายใจตามธรรมชาติเป็นกระบวนการผสมผสานที่ต้องมีการประเมินหลายขั้นตอนสำหรับกรณีทางคลินิกแต่ละกรณี จะต้องประเมินกลไกของความสามารถในการหายใจ ความเพียงพอของการระบายอากาศ และการส่งออกซิเจนไปยังเนื้อเยื่อ ลักษณะของการบำบัดที่ใช้ สภาพทั่วไปและทางจิตใจของผู้ป่วย และปัญหาอื่นๆ ที่มีอยู่
ความสำเร็จในการถอดท่อช่วยหายใจส่วนใหญ่ขึ้นอยู่กับทักษะของบุคลากรทางการแพทย์ สิ่งสำคัญคือการตีความปฏิกิริยาของผู้ป่วยต่อความพยายามในการกระตุ้นการทำงานของระบบทางเดินหายใจอย่างอิสระอย่างถูกต้อง
ระยะเวลาที่ผู้ป่วยต้องอยู่ในห้องไอซียู รวมถึงความถี่ของภาวะแทรกซ้อนที่เกิดจากการใส่ท่อช่วยหายใจเป็นเวลานาน ขึ้นอยู่กับระยะเวลาในการถอดท่อช่วยหายใจ จากการตรวจสอบพบว่าผู้ป่วยส่วนใหญ่สามารถหายใจเองได้ค่อนข้างเร็ว ผู้ป่วยเพียงไม่กี่รายเท่านั้นที่ประสบปัญหาในการกระตุ้นการทำงานของระบบทางเดินหายใจด้วยตนเอง ซึ่งทำให้ต้องอยู่ในโรงพยาบาลนานขึ้นและเพิ่มความเสี่ยงในการเกิดผลข้างเคียง
การถอดท่อช่วยหายใจในระยะเริ่มต้นมีประโยชน์ดังต่อไปนี้: ความจำเป็นในการดูแลพยาบาลลดลง ความเสี่ยงต่อการบาดเจ็บของทางเดินหายใจลดลง ปริมาณเลือดที่สูบฉีดออกจากหัวใจและการไหลเวียนของเลือดไปยังไตเพิ่มขึ้นในระหว่างการหายใจตามธรรมชาติ

