ผู้เชี่ยวชาญทางการแพทย์ของบทความ
สิ่งตีพิมพ์ใหม่
การช็อตไฟฟ้าหัวใจ
ตรวจสอบล่าสุด: 29.06.2025

เนื้อหา iLive ทั้งหมดได้รับการตรวจสอบทางการแพทย์หรือตรวจสอบข้อเท็จจริงเพื่อให้แน่ใจว่ามีความถูกต้องตามจริงมากที่สุดเท่าที่จะเป็นไปได้
เรามีแนวทางการจัดหาที่เข้มงวดและมีการเชื่อมโยงไปยังเว็บไซต์สื่อที่มีชื่อเสียงสถาบันการวิจัยทางวิชาการและเมื่อใดก็ตามที่เป็นไปได้ โปรดทราบว่าตัวเลขในวงเล็บ ([1], [2], ฯลฯ ) เป็นลิงก์ที่คลิกได้เพื่อการศึกษาเหล่านี้
หากคุณรู้สึกว่าเนื้อหาใด ๆ ของเราไม่ถูกต้องล้าสมัยหรือมีข้อสงสัยอื่น ๆ โปรดเลือกแล้วกด Ctrl + Enter
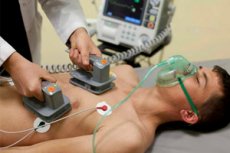
การช็อตไฟฟ้าหัวใจเป็นขั้นตอนทางการแพทย์ที่ใช้ไฟฟ้าช็อตสั้นๆ ที่หัวใจของผู้ป่วยเพื่อให้หัวใจกลับมาเต้นเป็นปกติ ขั้นตอนนี้มักใช้เพื่อรักษาภาวะหัวใจเต้นผิดจังหวะรุนแรง (จังหวะหัวใจที่ไม่เป็นไซนัส) ซึ่งอาจเป็นอันตรายต่อสุขภาพหรือชีวิตของผู้ป่วย
ตัวบ่งชี้สำหรับขั้นตอน
ข้อบ่งชี้สำหรับการกระตุ้นไฟฟ้าหัวใจอาจรวมถึงเงื่อนไขและสถานการณ์ต่อไปนี้:
- ภาวะหัวใจเต้นผิดจังหวะ (Atrial Fibrillation): อาจทำการตรวจคลื่นไฟฟ้าหัวใจ (ECV) เพื่อฟื้นฟูจังหวะการเต้นของหัวใจให้เป็นปกติในผู้ป่วยภาวะหัวใจเต้นผิดจังหวะ โดยเฉพาะอย่างยิ่งหากการรักษาอื่นๆ เช่น การใช้ยาไม่ได้ผลตามที่ต้องการ ภาวะหัวใจเต้นผิดจังหวะอาจเพิ่มความเสี่ยงของการเกิดลิ่มเลือดและโรคหลอดเลือดสมอง
- ภาวะหัวใจห้องล่างสั่นพลิ้ว: ในภาวะหัวใจห้องล่างสั่นพลิ้ว โดยเฉพาะหากทำให้หมดสติหรือเป็นอันตรายถึงชีวิต อาจทำ ECV ทันทีเพื่อให้หัวใจเต้นปกติอีกครั้ง
- ภาวะหัวใจเต้นผิดจังหวะแบบห้องหัวใจ: ECV อาจได้รับการระบุเพื่อแก้ไขภาวะหัวใจเต้นผิดจังหวะแบบห้องหัวใจ เช่น หัวใจเต้นเร็วแบบห้องหัวใจ หรือภาวะหัวใจเต้นผิดจังหวะแบบห้องหัวใจ หากอาการดังกล่าวทำให้เกิดอาการร้ายแรงหรือเป็นอันตรายถึงชีวิตต่อผู้ป่วย
- หัวใจเต้นเร็ว QRS กว้าง: สำหรับหัวใจเต้นเร็ว QRS กว้างที่ไม่ตอบสนองต่อยาและอาจทำให้เกิดอาการร้ายแรง ECV อาจถือเป็นการแทรกแซงได้
- ภาวะหัวใจเต้นผิดจังหวะในระหว่างการผ่าตัด: หากผู้ป่วยต้องเข้ารับการผ่าตัดและเกิดภาวะหัวใจเต้นผิดจังหวะ สามารถใช้ ECV เพื่อฟื้นฟูจังหวะการเต้นของหัวใจให้เป็นปกติได้ทันที
- การตัดสินใจของแพทย์: ในบางครั้งแพทย์อาจตัดสินใจทำ ECV โดยอาศัยการประเมินทางคลินิกอย่างละเอียดและลักษณะเฉพาะของผู้ป่วยแต่ละราย
ข้อบ่งชี้ในการทำ EKV ควรได้รับการประเมินโดยแพทย์เสมอ และขั้นตอนดังกล่าวจะดำเนินการในสถานที่เฉพาะทางของคลินิกหรือโรงพยาบาลภายใต้การดูแลของผู้เชี่ยวชาญที่มีคุณสมบัติเหมาะสม
การจัดเตรียม
ขั้นตอนนี้ดำเนินการโดยใช้เครื่องมือพิเศษและการดูแลของแพทย์ และต้องมีการเตรียมตัวจากทั้งเจ้าหน้าที่ทางการแพทย์และผู้ป่วย ขั้นตอนพื้นฐานในการเตรียมตัวสำหรับการช็อตไฟฟ้าหัวใจมีดังนี้
- การประเมินผู้ป่วย: ก่อนที่จะทำการช็อตไฟฟ้า แพทย์ควรประเมินสภาพของผู้ป่วยก่อน โดยรวมถึงประวัติ การตรวจร่างกาย การทดสอบทางห้องปฏิบัติการ และเครื่องมือที่จำเป็น เพื่อช่วยให้แน่ใจได้ว่าผู้ป่วยมีความเหมาะสมสำหรับขั้นตอนนี้และปลอดภัยสำหรับผู้ป่วย
- การวินิจฉัย: แพทย์จะต้องวินิจฉัยภาวะหัวใจเต้นผิดจังหวะได้อย่างแม่นยำและตรวจสอบว่าการกระตุ้นไฟฟ้าหัวใจจะเป็นการรักษาที่เหมาะสมที่สุดหรือไม่
- การวางยาสลบแบบทั่วไปหรือแบบเฉพาะที่: ขึ้นอยู่กับสถานการณ์ทางคลินิกและคำแนะนำของแพทย์ อาจทำหัตถการโดยใช้ยาสลบแบบทั่วไปเพื่อให้ผู้ป่วยไม่รู้สึกเจ็บปวดและไม่รู้ว่าต้องใช้การกระตุ้นไฟฟ้าหัวใจ ในกรณีอื่น ๆ อาจใช้ยาสลบแบบเฉพาะที่เพื่อระงับความรู้สึกบริเวณที่จะวางอิเล็กโทรด
- การติดตามอย่างต่อเนื่อง: ก่อน ระหว่าง และหลังขั้นตอนการรักษา ผู้ป่วยจะอยู่ภายใต้การดูแลทางการแพทย์ตลอดเวลา เพื่อติดตามอาการและการตอบสนองต่อการกระตุ้นไฟฟ้าหัวใจ
- การเตรียมอุปกรณ์: บุคลากรทางการแพทย์ควรเตรียมอุปกรณ์เฉพาะทาง รวมทั้งเครื่องกระตุ้นหัวใจด้วยไฟฟ้าและอิเล็กโทรดที่จะใช้ในการทำการช็อตหัวใจด้วยไฟฟ้า
- คำสั่งของแพทย์: แพทย์และเจ้าหน้าที่ทางการแพทย์ควรเตรียมพร้อมสำหรับขั้นตอนนี้และพร้อมที่จะปฏิบัติตามคำสั่งและการกระทำที่จำเป็นในระหว่างการกระตุ้นหัวใจด้วยไฟฟ้า
- การเตรียมตัวผู้ป่วย: ผู้ป่วยอาจได้รับคำแนะนำเกี่ยวกับอาหารและยาก่อนเข้ารับการรักษา สิ่งสำคัญคือต้องแจ้งให้แพทย์ทราบถึงยาที่รับประทานและอาการแพ้ต่างๆ
- ความยินยอมสำหรับขั้นตอนการรักษา: ผู้ป่วยจะต้องให้ความยินยอมอย่างมีข้อมูลสำหรับการกระตุ้นไฟฟ้ากระตุ้นหัวใจหลังจากได้หารือเกี่ยวกับความเสี่ยงและประโยชน์ของขั้นตอนการรักษากับแพทย์แล้ว
การช็อตไฟฟ้าหัวใจเป็นขั้นตอนที่ควรทำโดยผู้เชี่ยวชาญทางการแพทย์ในคลินิกหรือโรงพยาบาลเฉพาะทาง และต้องได้รับการฝึกอบรมและการดูแลอย่างเข้มงวด สิ่งสำคัญคือต้องไว้วางใจแพทย์และบุคลากรทางการแพทย์ที่มีประสบการณ์ในการทำขั้นตอนนี้
เทคนิค ของการกระตุ้นไฟฟ้าหัวใจ
เทคนิคการกระตุ้นไฟฟ้าหัวใจ (ECV) ต้องใช้การฝึกอบรมเฉพาะทางและอุปกรณ์ทางการแพทย์ และมักดำเนินการในสถานพยาบาลเฉพาะทาง เช่น โรงพยาบาลและคลินิก ต่อไปนี้เป็นภาพรวมทั่วไปของเทคนิค EKV:
การเตรียมตัวของผู้ป่วย:
- อธิบายขั้นตอนให้คนไข้ทราบและได้รับความยินยอม
- จะมีการประเมินประวัติทางการแพทย์ของคนไข้ รวมถึงอาการแพ้และอาการป่วยอื่นๆ
- ผู้ป่วยจะได้รับการสงบสติอารมณ์หรือยาสลบเพื่อให้รู้สึกสบายและป้องกันความเจ็บปวดในระหว่างขั้นตอนการรักษา
การเตรียมอุปกรณ์:
- บุคลากรทางการแพทย์เตรียมเครื่องกระตุ้นหัวใจไฟฟ้า ซึ่งใช้สำหรับช็อตไฟฟ้า
- อิเล็กโทรดที่เชื่อมต่อกับเครื่องกระตุ้นหัวใจไฟฟ้าจะถูกวางไว้บนร่างกายของผู้ป่วย โดยทั่วไปจะใช้อิเล็กโทรด 2 อัน โดยอันหนึ่งจะวางไว้บนหน้าอกทางด้านขวาของกระดูกอก และอีกอันหนึ่งจะวางไว้ที่ด้านซ้ายของหน้าอก ใต้กระดูกไหปลาร้า
การตั้งค่าพารามิเตอร์:
- แพทย์หรือเจ้าหน้าที่ทางการแพทย์จะตั้งค่าพารามิเตอร์ของเครื่องกระตุ้นหัวใจไฟฟ้า รวมทั้งความแรงและระยะเวลาของการคายประจุไฟฟ้า และความถี่ของพัลส์
- พารามิเตอร์เหล่านี้จะถูกปรับแต่งขึ้นอยู่กับประเภทของภาวะหัวใจเต้นผิดจังหวะและสภาพของผู้ป่วย
การจัดการชีพจร:
- เมื่อตั้งค่าพารามิเตอร์แล้ว แพทย์หรือเจ้าหน้าที่ทางการแพทย์จะกดปุ่มหรือเปิดใช้งานเครื่องกระตุ้นหัวใจเพื่อส่งกระแสไฟฟ้าสั้นๆ ผ่านอิเล็กโทรดไปยังหัวใจของผู้ป่วย
- พัลส์นี้สามารถ "รีเซ็ต" อาการหัวใจเต้นผิดจังหวะ และฟื้นคืนจังหวะการเต้นของหัวใจให้เป็นปกติ
การติดตามและเฝ้าระวัง:
- ภายหลังการผ่าตัด ECV ผู้ป่วยจะได้รับการตรวจติดตามโดยแพทย์และบุคลากรทางการแพทย์ในหน่วยสังเกตอาการเฉพาะทาง
- เจ้าหน้าที่จะติดตามอัตราการเต้นของหัวใจและภาวะของผู้ป่วยเพื่อให้แน่ใจว่าขั้นตอนการรักษาจะมีประสิทธิภาพและป้องกันภาวะแทรกซ้อน
ขั้นตอนเพิ่มเติม:
- ในบางกรณีอาจต้องทำ ECV หลายครั้งจึงจะทำให้จังหวะการเต้นของหัวใจปกติคงที่
สิ่งสำคัญที่ต้องทราบคือ การทำ ECV ต้องใช้การฝึกอบรมและอุปกรณ์เฉพาะทาง และควรทำโดยแพทย์ผู้เชี่ยวชาญที่ผ่านการอบรมด้านขั้นตอนนี้ ซึ่งช่วยให้แน่ใจถึงความปลอดภัยและประสิทธิภาพของขั้นตอนนี้
การคัดค้านขั้นตอน
การช็อตไฟฟ้าหัวใจ (ECV) เป็นขั้นตอนที่มีประโยชน์มากในการรักษาภาวะหัวใจเต้นผิดจังหวะที่รุนแรง แต่ก็มีข้อห้ามและข้อจำกัด ด้านล่างนี้คือข้อห้ามหลักบางประการของ ECV:
- ไม่มีข้อบ่งชี้: ECV จะดำเนินการเฉพาะในกรณีที่มีภาวะหัวใจเต้นผิดจังหวะบางประเภท เช่น ภาวะหัวใจเต้นผิดจังหวะแบบเอเทรียลฟิบริลเลชัน (AF) ภาวะหัวใจเต้นผิดจังหวะแบบเอเทรียลฟิบริลเลชัน (AF) หรือภาวะหัวใจห้องล่างเต้นผิดจังหวะแบบเวนตริคิวลาร์ฟิบริลเลชัน (VF) หากไม่มีข้อบ่งชี้ทางคลินิกสำหรับ ECV จะไม่ทำ
- สภาพของผู้ป่วย: ECV อาจเป็นอันตรายต่อผู้ป่วยที่มีภาวะบางอย่าง เช่น กล้ามเนื้อหัวใจตายเฉียบพลันหรือหัวใจล้มเหลวรุนแรง ก่อนที่จะทำหัตถการ แพทย์จะต้องประเมินสภาพทั่วไปของผู้ป่วยและตัดสินใจว่า ECV เหมาะสมกับกรณีของเขาหรือไม่
- ภาวะหัวใจเต้นผิดจังหวะที่ไม่ได้รับการตรวจสอบ: ก่อนที่จะทำการตรวจ EKV แพทย์ควรตรวจสอบให้แน่ใจว่าภาวะหัวใจเต้นผิดจังหวะได้รับการวินิจฉัยและจำแนกประเภทอย่างถูกต้องแล้ว ภาวะหัวใจเต้นผิดจังหวะที่ไม่ได้รับการควบคุมหรือไม่สามารถระบุได้อาจต้องได้รับการทดสอบเพิ่มเติม
- การติดเชื้อที่กำลังดำเนินอยู่: หากผู้ป่วยมีการติดเชื้อที่กำลังดำเนินอยู่ โดยเฉพาะในบริเวณกระดูกอกหรือใกล้บริเวณอิเล็กโทรด อาจต้องเลื่อนการทำ ECV ออกไปเพื่อป้องกันการแพร่กระจายของการติดเชื้อ
- ข้อห้ามอื่นๆ: อาจมีข้อห้ามอื่นๆ ในการทำ ECV ขึ้นอยู่กับสถานการณ์และสภาพของผู้ป่วย เช่น อาการเลือดออกผิดปกติรุนแรง ความดันโลหิตสูงที่ควบคุมไม่ได้ เป็นต้น
สิ่งสำคัญที่ต้องทราบคือ แพทย์ควรเป็นผู้ตัดสินใจทำ ECV หลังจากประเมินผู้ป่วยอย่างรอบคอบและพิจารณาประวัติการรักษาของผู้ป่วยแล้ว ผู้ป่วยควรได้รับแจ้งเกี่ยวกับแผนและความเสี่ยงที่เกี่ยวข้องกับขั้นตอนนี้ และควรตัดสินใจเลือกอย่างรอบรู้
ภาวะแทรกซ้อนหลังจากขั้นตอน
ภาวะแทรกซ้อนต่างๆ อาจเกิดขึ้นได้หลังจากการผ่าตัดกระตุ้นไฟฟ้าหัวใจ อย่างไรก็ตาม ภาวะแทรกซ้อนส่วนใหญ่เกิดขึ้นได้น้อยและมักเกี่ยวข้องกับสถานการณ์และสภาพของผู้ป่วย สิ่งสำคัญคือต้องทราบว่าโดยปกติแล้วการผ่าตัดกระตุ้นไฟฟ้าหัวใจจะดำเนินการโดยใช้มาตรการป้องกันทั้งหมดเพื่อลดความเสี่ยง ภาวะแทรกซ้อนที่อาจเกิดขึ้นได้บางส่วนมีดังต่อไปนี้:
- อาการเจ็บหน้าอก: หลังจากทำหัตถการ ผู้ป่วยอาจรู้สึกเจ็บหรือไม่สบายบริเวณหน้าอก ซึ่งอาจเกิดจากกระแสไฟฟ้าที่ใช้ในการฟื้นฟูจังหวะการเต้นของหัวใจ
- ภาวะหัวใจเต้นผิดจังหวะ: การกระตุ้นไฟฟ้ากระตุ้นหัวใจอาจทำให้หัวใจเต้นผิดจังหวะชั่วคราว ภาวะหัวใจเต้นผิดจังหวะเหล่านี้มักเป็นระยะสั้นและอาจต้องใช้การบำบัดเพิ่มเติม
- ภาวะลิ่มเลือดอุดตัน: มีความเสี่ยงต่อการเกิดลิ่มเลือด โดยเฉพาะภาวะหัวใจเต้นผิดจังหวะ อาจต้องใช้ยาป้องกันการแข็งตัวของเลือดหลังการกระตุ้นไฟฟ้าหัวใจเพื่อป้องกันภาวะแทรกซ้อนจากภาวะลิ่มเลือดอุดตัน เช่น โรคหลอดเลือดสมอง
- การไหม้: หากอิเล็กโทรดไม่พอดีกับผิวหนัง อาจทำให้เกิดการไหม้ได้ แพทย์และบุคลากรทางการแพทย์ต้องติดอิเล็กโทรดให้ถูกต้องและเฝ้าสังเกตผิวหนังระหว่างทำหัตถการ
- ความดันโลหิตลดลง: ในบางกรณี การกระตุ้นการเต้นของหัวใจแบบกระตุ้นไฟฟ้าอาจทำให้ความดันโลหิตลดลง ซึ่งอาจต้องได้รับการสนับสนุนทางการแพทย์เพิ่มเติม
- ภาวะแทรกซ้อนของยา: หากผู้ป่วยรับประทานยาบางชนิด เช่น ยารักษาภาวะหัวใจเต้นผิดจังหวะ อาจเกิดภาวะแทรกซ้อนจากปฏิกิริยาของยา ซึ่งต้องมีการติดตามอย่างใกล้ชิดและปรับการรักษา
- อาการแพ้: ในบางกรณี ผู้ป่วยอาจเกิดอาการแพ้ต่อยาหรือวัสดุที่ใช้ระหว่างขั้นตอนการรักษา
หลังจากการกระตุ้นไฟฟ้าหัวใจแล้ว แพทย์และบุคลากรทางการแพทย์จะติดตามอาการของผู้ป่วยเพื่อระบุและแก้ไขภาวะแทรกซ้อนอย่างทันท่วงที แพทย์และบุคลากรทางการแพทย์มีหน้าที่ต้องทำทุกวิถีทางเพื่อให้แน่ใจว่าขั้นตอนการรักษาจะปลอดภัยและมีประสิทธิภาพ หากคุณมีข้อสงสัยหรือคำถามใดๆ เกี่ยวกับภาวะแทรกซ้อนที่อาจเกิดขึ้น โปรดปรึกษาแพทย์ก่อนเข้ารับการรักษา
ดูแลหลังจากขั้นตอน
การดูแลหลังทำหัตถการช็อตไฟฟ้า (EC) มีบทบาทสำคัญในการฟื้นตัวของผู้ป่วยและลดความเสี่ยงของภาวะแทรกซ้อน ต่อไปนี้คือคำแนะนำและแนวทางในการดูแลหลังทำหัตถการ:
- ผู้สังเกตการณ์ทางการแพทย์: หลังจากทำ CV ผู้ป่วยจะได้รับการสังเกตอาการทางการแพทย์เพื่อติดตามอัตราการเต้นของหัวใจ ความดันโลหิต และสภาพร่างกายโดยทั่วไป ซึ่งอาจใช้เวลาไม่กี่ชั่วโมงถึงไม่กี่วัน ขึ้นอยู่กับสถานการณ์ทางคลินิก
- การบรรเทาอาการปวด: หากคุณมีอาการปวดบริเวณหน้าอกหรือบริเวณผิวหนังที่ติดอิเล็กโทรด ให้แจ้งเจ้าหน้าที่ทางการแพทย์ คุณอาจได้รับยาแก้ปวดหรือวิธีบรรเทาอาการปวดอื่นๆ
- การพักผ่อน: คุณอาจต้องพักผ่อนและหลีกเลี่ยงกิจกรรมทางกายสักระยะหนึ่งหลังการรักษา CV โดยปกติจะแนะนำให้พักผ่อนเป็นเวลาไม่กี่ชั่วโมงถึงไม่กี่วัน ขึ้นอยู่กับสถานการณ์ของแต่ละบุคคล
- การตรวจวัดจังหวะการเต้นของหัวใจ: ขึ้นอยู่กับสาเหตุของโรคหัวใจและหลอดเลือด คุณอาจได้รับการกำหนดยาป้องกันภาวะหัวใจเต้นผิดจังหวะหรือยาป้องกันการแข็งตัวของเลือดเพื่อควบคุมจังหวะการเต้นของหัวใจและป้องกันภาวะแทรกซ้อนจากภาวะลิ่มเลือดอุดตัน
- การรับประทานอาหารและยา: ปฏิบัติตามคำแนะนำของแพทย์เกี่ยวกับการรับประทานอาหารและยา คุณอาจจำเป็นต้องตรวจระดับยารักษาภาวะหัวใจเต้นผิดจังหวะในเลือดเป็นประจำ
- หลีกเลี่ยงเครื่องดื่มแอลกอฮอล์และนิโคติน: การเลิกสูบบุหรี่และการดื่มแอลกอฮอล์ในปริมาณพอเหมาะสามารถช่วยฟื้นฟูสุขภาพหัวใจได้
- สังเกตตำแหน่งของอิเล็กโทรด: หากมีอาการระคายเคืองผิวหนัง ผื่น หรือมีรอยแดงบริเวณที่ติดอิเล็กโทรด ให้แจ้งให้เจ้าหน้าที่ทางการแพทย์ทราบ
- ปฏิบัติตามคำแนะนำของแพทย์: เป็นสิ่งสำคัญที่จะปฏิบัติตามคำแนะนำของแพทย์อย่างเคร่งครัดทั้งหมดหลังการทำ CV รวมถึงยา การเปลี่ยนแปลงวิถีการใช้ชีวิต และการติดตามอาการ
- สังเกตการเปลี่ยนแปลง: สิ่งสำคัญคือต้องติดตามอาการของคุณอย่างใกล้ชิดหลัง CV และรายงานอาการผิดปกติ เช่น เวียนศีรษะ หายใจถี่ เจ็บหน้าอก หรือภาวะหัวใจเต้นผิดจังหวะที่แย่ลงให้แพทย์ทราบทันที
- การตรวจติดตาม: คุณอาจได้รับการกำหนดให้เข้ารับการตรวจติดตามหลังจากเขียน CV เพื่อประเมินประสิทธิภาพของขั้นตอนการรักษา และดำเนินการรักษาต่อไปหากจำเป็น
การดูแลหลังการกระตุ้นไฟฟ้าหัวใจจะแตกต่างกันไปขึ้นอยู่กับสถานการณ์เฉพาะของผู้ป่วยและเหตุผลในการทำหัตถการ สิ่งสำคัญคือต้องปฏิบัติตามคำแนะนำของทีมดูแลสุขภาพของคุณ เพื่อให้ได้ผลลัพธ์ที่ดีที่สุดและลดความเสี่ยงของภาวะแทรกซ้อนให้น้อยที่สุด
แนวทางปฏิบัติทางคลินิกสำหรับการทำการกระตุ้นไฟฟ้าหัวใจ
อาจแตกต่างกันไปขึ้นอยู่กับภาวะหัวใจเต้นผิดจังหวะ สภาพของผู้ป่วย และมาตรฐานทางการแพทย์ อย่างไรก็ตาม ต่อไปนี้เป็นแนวทางปฏิบัติทางคลินิกทั่วไปบางประการที่อาจนำมาพิจารณาเมื่อตัดสินใจว่าจะทำ ECV หรือไม่:
การวินิจฉัยและข้อบ่งชี้:
- โดยทั่วไปแล้ว ECV ถือเป็นทางเลือกการรักษาสำหรับผู้ป่วยที่มีภาวะหัวใจเต้นผิดจังหวะรุนแรง เช่น ภาวะหัวใจเต้นผิดจังหวะแบบเอเทรียลฟิบริลเลชัน (AF) ภาวะหัวใจเต้นผิดจังหวะแบบเอเทรียลฟิบริลเลชัน (AF) หรือภาวะหัวใจห้องล่างเต้นผิดจังหวะแบบเวนทริคิวลาร์ฟิบริลเลชัน (VF)
- การตัดสินใจทำ ECV ควรขึ้นอยู่กับการวินิจฉัยที่ถูกต้อง ประเภทของภาวะหัวใจเต้นผิดจังหวะ และระยะเวลาของภาวะดังกล่าว
การประเมินผู้ป่วย:
- แพทย์ควรประเมินสภาพทั่วไปของคนไข้ รวมถึงประวัติการรักษา การมีโรคร่วม ระดับของการออกกำลังกาย เป็นต้น
- การประเมินจะช่วยกำหนดว่า ECV เหมาะสมกับผู้ป่วยรายนี้หรือไม่ และความเสี่ยงอาจมีอะไรบ้าง
การควบคุมเลือด: ผู้ป่วยที่รับประทานยาต้านการแข็งตัวของเลือดหรือมีอาการผิดปกติของการแข็งตัวของเลือดอาจต้องได้รับการปรับการรักษาก่อน EKV
การเตรียมตัวก่อนเข้ารับขั้นตอน:
- ก่อนที่จะทำ ECV ผู้ป่วยจะได้รับข้อมูลเกี่ยวกับขั้นตอนการรักษาและความเสี่ยงที่อาจเกิดขึ้น
- บุคลากรทางการแพทย์จะให้การสงบประสาทหรือการวางยาสลบเพื่อป้องกันความเจ็บปวดและความรู้สึกไม่สบาย
การติดตาม:
- ขั้นตอนนี้จะดำเนินการในหน่วยงานการแพทย์เฉพาะทางที่มีอุปกรณ์สำหรับตรวจติดตามการทำงานของหัวใจและความดันโลหิตของผู้ป่วย
- หลังจากทำ ECV แล้ว จะมีการติดตามตรวจติดตามสภาพหัวใจของผู้ป่วยเป็นระยะเวลาหนึ่ง
ข้อแนะนำเพิ่มเติม:
- การตัดสินใจในการทำ ECV สามารถพิจารณาเป็นรายบุคคลได้สำหรับผู้ป่วยแต่ละราย และอาจขึ้นอยู่กับปัจจัยหลายประการ
- ในบางกรณีอาจจำเป็นต้องมีการวินิจฉัยเพิ่มเติม เช่น การตรวจหัวใจด้วยคลื่นเสียงสะท้อนผ่านหลอดอาหาร (TEEG) เพื่อประเมินหัวใจได้แม่นยำยิ่งขึ้น
คำแนะนำทางคลินิกและการตัดสินใจในการทำ ECV ควรได้รับการแนะนำจากแพทย์ผู้เชี่ยวชาญด้านหัวใจหรือผู้เชี่ยวชาญด้านไฟฟ้าหัวใจเสมอ โดยคำนึงถึงลักษณะเฉพาะของแต่ละกรณีทางคลินิกและผู้ป่วยแต่ละราย วิธีนี้จะช่วยให้มั่นใจได้ถึงความปลอดภัยและประสิทธิภาพของขั้นตอนการรักษา

