ผู้เชี่ยวชาญทางการแพทย์ของบทความ
สิ่งตีพิมพ์ใหม่
ไมโคพลาสมาโฮมินิส: โครงสร้าง อาการ การรักษา
ตรวจสอบล่าสุด: 03.07.2025

เนื้อหา iLive ทั้งหมดได้รับการตรวจสอบทางการแพทย์หรือตรวจสอบข้อเท็จจริงเพื่อให้แน่ใจว่ามีความถูกต้องตามจริงมากที่สุดเท่าที่จะเป็นไปได้
เรามีแนวทางการจัดหาที่เข้มงวดและมีการเชื่อมโยงไปยังเว็บไซต์สื่อที่มีชื่อเสียงสถาบันการวิจัยทางวิชาการและเมื่อใดก็ตามที่เป็นไปได้ โปรดทราบว่าตัวเลขในวงเล็บ ([1], [2], ฯลฯ ) เป็นลิงก์ที่คลิกได้เพื่อการศึกษาเหล่านี้
หากคุณรู้สึกว่าเนื้อหาใด ๆ ของเราไม่ถูกต้องล้าสมัยหรือมีข้อสงสัยอื่น ๆ โปรดเลือกแล้วกด Ctrl + Enter
โรคไมโคพลาสมาในระบบทางเดินปัสสาวะและอวัยวะสืบพันธุ์เป็นโรคที่พบได้บ่อยมากซึ่งเกี่ยวข้องกับโรคติดต่อทางเพศสัมพันธ์ และอาจเกิดจากไมโคพลาสมาได้หลายประเภท โดยประเภทที่ไม่เป็นอันตรายที่สุดถือเป็นไมโคพลาสมาโฮมินิส ซึ่งเป็นแบคทีเรียก่อโรคที่อาศัยอยู่ในร่างกายของคนที่มีสุขภาพแข็งแรงดี ในช่วงไม่กี่ทศวรรษที่ผ่านมา นักวิทยาศาสตร์ได้เรียนรู้มากมายเกี่ยวกับเชื้อก่อโรคนี้ โดยเฉพาะอย่างยิ่ง พวกเขาสามารถศึกษาการระบาดวิทยา ภาพทางคลินิก และการวินิจฉัยทางห้องปฏิบัติการเกี่ยวกับความเสียหายของระบบทางเดินปัสสาวะและอวัยวะสืบพันธุ์ได้อย่างละเอียดถี่ถ้วนยิ่งขึ้น
โครงสร้าง ไมโคพลาสมาโฮมินิส
ไมโคพลาสมาเป็นกลุ่มแบคทีเรียที่มีขนาดเล็ก (ตั้งแต่ 125 ถึง 250 ไมครอน) แบคทีเรียเหล่านี้มีลักษณะเฉพาะคือมีรูปร่างหลายแบบและสามารถขยายพันธุ์ได้ในสภาพแวดล้อมนอกเซลล์ จุลินทรีย์เหล่านี้ใช้สเตอรอล (คอเลสเตอรอล) เพื่อการเจริญเติบโตของตัวเอง พวกมันดื้อต่อยาซัลฟานิลาไมด์ เบนซิลเพนิซิลลิน แต่ไวต่ออีริโทรไมซินและเตตราไซคลิน
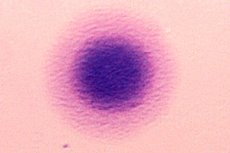
เมื่อปลูกในอาหารเลี้ยงเชื้อชนิดพิเศษ ไมโคพลาสมาจะสร้างกลุ่มที่มีส่วนกลางสีเข้มและขอบสีอ่อน (เรียกว่า "ลักษณะคล้ายไข่ดาว") แบคทีเรียจะไม่กลับไปสู่รูปจุลินทรีย์ดั้งเดิม ซึ่งทำให้แตกต่างจากจุลินทรีย์รูปตัว L
ไมโคพลาสมาเป็นระยะกลางระหว่างไวรัส จุลินทรีย์ และโปรโตซัว ซึ่งสามารถอยู่รอดและถูกเก็บรักษาไว้ได้นานหลายปีในสภาพแห้งที่มีอุณหภูมิคงที่
ในระบบทางเดินปัสสาวะและอวัยวะสืบพันธุ์ มักพบ Mycoplasma hominis มากที่สุด แบคทีเรียจะงอกในอาหารเลี้ยงเชื้อ เช่น อาหารที่ย่อยด้วยทริปซินจากหัวใจวัว โดยเติมเซรั่มม้า 20% และสารสกัดจากยีสต์ 10% (pH 7.4) ลงไป ในอาหารเลี้ยงเชื้อที่มีสารอาหารหนาแน่น แบคทีเรียจะก่อตัวเป็นปุ่มเหมือนปกติ
วงจรชีวิต ไมโคพลาสมาโฮมินิส
การติดเชื้อไมโคพลาสมาโฮมินิสมักเกิดขึ้นระหว่างการคลอดบุตร โดยทารกจะได้รับเชื้อจากแม่ที่เป็นพาหะ เมื่อเป็นผู้ใหญ่ การติดเชื้อจะเกิดขึ้นหลังจากสัมผัสทางเพศกับคู่ที่เป็นพาหะ
โดยทั่วไปเราสามารถระบุสาเหตุหลักๆ ของการติดเชื้อได้หลายประการ:
- การมีเพศสัมพันธ์โดยไม่ได้ป้องกันทุกประเภท รวมถึงการมีเพศสัมพันธ์ทางปาก ทางทวารหนัก หรือทางช่องคลอด ดังนั้น คู่รักทั้งสองฝ่ายควรได้รับการรักษาเพื่อหลีกเลี่ยงการติดเชื้อซ้ำ
- ภูมิคุ้มกันอ่อนแออันเกิดจากการดำเนินชีวิตที่ไม่ถูกสุขภาพ โภชนาการที่ไม่ดี การมีการติดเชื้ออื่นๆ ในร่างกาย ภาวะอุณหภูมิร่างกายต่ำ
- การติดเชื้อจากแม่ที่ป่วยไปสู่ลูกในระหว่างการคลอดบุตร
สภาพแวดล้อมตามธรรมชาติของเชื้อ Mycoplasma hominis คือชั้นเยื่อบุผิวที่บุอยู่ภายในอวัยวะภายในร่างกายมนุษย์ จุลินทรีย์เหล่านี้แทบจะไม่พบในดิน น้ำ หรือสภาพแวดล้อมตามธรรมชาติอื่นๆ เนื่องจากแบคทีเรียมีแหล่งอาหารเพียงเล็กน้อย จึงสามารถหาสารที่จำเป็นได้โดยอาศัยปรสิตบนเซลล์เยื่อบุผิว ซึ่งเซลล์เยื่อบุผิวจะตายหรือเปลี่ยนสภาพไปในที่สุด การรักษาโรคไมโคพลาสโมซิสอาจไม่ประสบผลสำเร็จเสมอไป แต่ก็ไม่แนะนำให้ทำเสมอไป อาจเกิดอาการกำเริบได้เนื่องจากร่างกายไม่จดจำการมีอยู่ของจุลินทรีย์ฉวยโอกาสว่าเป็นจุลินทรีย์แปลกปลอม เพราะโดยปกติแล้วจุลินทรีย์เหล่านี้สามารถอยู่ในเยื่อเมือกได้โดยไม่ก่อให้เกิดโรค ในสภาวะที่เอื้ออำนวย กลุ่มเชื้อก่อโรคจะเติบโตได้ค่อนข้างเร็ว เนื่องจากเชื้อก่อโรคมีคุณสมบัติในการฟื้นฟูที่ดี
กลไกการเกิดโรค
ปัจจัยต่อไปนี้มีส่วนทำให้มีการสร้าง Mycoplasma hominis เพิ่มขึ้น:
- การสวนล้างบ่อยครั้ง
- การสวนล้างด้วยยาฆ่าเชื้อที่มีส่วนผสมของคลอรีน (เช่น Gibitan, Miramistin)
- การใช้ยาคุมกำเนิดที่มีส่วนประกอบของ 9-nonoxynol (ยาดังกล่าวได้แก่ ยาเหน็บช่องคลอด Patentex Oval, Nonoxynol)
- การใช้การป้องกันตัวร่วมกับการรักษาด้วยการฆ่าเชื้ออสุจิ (9-nonoxynol)
- การมีเพศสัมพันธ์ที่ไม่ซื่อสัตย์, การเปลี่ยนคู่ครองบ่อยครั้ง;
- การรักษาด้วยยาปฏิชีวนะแบบกว้างสเปกตรัม
- การรักษาด้วยยาเม็ดสำหรับช่องคลอดและยาเหน็บที่มีฤทธิ์ต้านเชื้อแบคทีเรียหลากหลาย (Terzhinan, Betadine, Polygynax)
- ภูมิคุ้มกันอ่อนแอลงอย่างรวดเร็ว, อาการอุณหภูมิร่างกายต่ำ
Mycoplasma hominis ถ่ายทอดได้อย่างไร?
ก่อนหน้านี้ เชื่อกันว่า Mycoplasma hominis สามารถแพร่กระจายทางอ้อมได้ เช่น ผ่านสิ่งของในครัวเรือนต่างๆ (เตียง ผ้าเช็ดตัว กระโถนเด็ก) รวมถึงผ่านเครื่องมือแพทย์ที่ได้รับการฆ่าเชื้อไม่เพียงพอ (ปลายช่องคลอด ถุงมือยาง เครื่องมือส่องช่องคลอด)
อย่างไรก็ตาม ในปัจจุบัน โอกาสที่เชื้อจะเข้าสู่ร่างกายในครัวเรือนนั้นถูกกำหนดให้เป็น "โอกาสน้อยมาก" (แทบจะเป็นไปไม่ได้เลย) เชื่อกันว่าเชื้อ Mycoplasma hominis สามารถเข้าสู่ร่างกายได้เพียง 2 วิธีเท่านั้น คือ ระหว่างการคลอดบุตรจากแม่ และทางเพศสัมพันธ์
หากโรคแสดงอาการออกมาเองตามธรรมชาติ อาจบ่งชี้ได้ว่ามีแบคทีเรีย Mycoplasma hominis อยู่ในร่างกายอยู่แล้ว และจะออกฤทธิ์ภายใต้สถานการณ์ที่เหมาะสม นั่นคือ บุคคลนั้นเคยเป็นพาหะมาสักระยะหนึ่งแล้ว
ระบาดวิทยา
ไมโคพลาสมาคือจุลินทรีย์ขนาดเล็กที่อาศัยอยู่บนพื้นผิวของพืชและในสัตว์เลี้ยงลูกด้วยนม ร่างกายมนุษย์สามารถเป็น "แหล่งอาศัย" ของไมโคพลาสมาได้ถึง 16 สายพันธุ์ ในจำนวนนี้ ไมโคพลาสมา 6 สายพันธุ์อาศัยอยู่ในเยื่อเมือกของระบบสืบพันธุ์และระบบทางเดินปัสสาวะ และอีก 10 สายพันธุ์อาศัยอยู่ในช่องปากและคอหอย
6 พันธุ์แรกประกอบไปด้วย:
- ยูเรียพลาสมา ยูเรียลิทิคัม;
- ไมโคพลาสมาพรีมาทัม, สเปิร์มโทฟิลลัม, เพเนทรานส์;
- Mycoplasma hominis และอวัยวะเพศ
แบคทีเรียที่อยู่ในรายการจัดอยู่ในกลุ่มจุลินทรีย์ฉวยโอกาส ซึ่งหมายความว่าการมีอยู่ของแบคทีเรียเหล่านี้อาจทำให้เกิดโรคได้ แต่แบคทีเรียเหล่านี้สามารถอาศัยอยู่ได้อย่าง “สงบสุข” ในคนที่มีสุขภาพแข็งแรงสมบูรณ์
การติดเชื้อมักเกิดขึ้นระหว่างการคลอดบุตร – จากแม่สู่ลูก (มักจะเกิดกับเด็กหญิงมากกว่าเด็กชาย)
ในผู้ใหญ่ การติดเชื้อเกิดขึ้นระหว่างมีเพศสัมพันธ์ โอกาสแพร่เชื้อในครัวเรือนจึงน้อยมาก
แบคทีเรียไมโคพลาสมาโฮมินิสพบได้บนพื้นผิวของอวัยวะเพศของทารกแรกเกิดเพศหญิงร้อยละ 25 โดยเปอร์เซ็นต์ของเด็กชายที่ได้รับผลกระทบนั้นต่ำกว่าอย่างเห็นได้ชัด นอกจากนี้ แบคทีเรียสามารถรักษาตัวเองได้ในภายหลัง โดยเฉพาะในเด็กชาย โดยแบคทีเรียจะตายเอง ซึ่งสิ่งนี้เกิดขึ้นกับเด็กหญิงเช่นกัน แต่เกิดขึ้นน้อยกว่ามาก
ตามสถิติพบว่า Mycoplasma hominis พบได้เพียง 10-17% ของกรณีในเด็กผู้หญิงวัยมัธยมปลาย (หมายถึงเฉพาะสาวพรหมจารีเท่านั้น) เมื่อเริ่มมีกิจกรรมทางเพศ ระดับการแพร่กระจายของแบคทีเรียจะเพิ่มมากขึ้น ซึ่งอธิบายได้จากการแพร่เชื้อทางเพศสัมพันธ์
โดยทั่วไป Mycoplasma hominis มีอยู่ในร่างกายของผู้หญิงประมาณ 20-50% ส่วนผู้ชายจะเป็นพาหะน้อยกว่ามาก และมักพบว่าผู้ชายสามารถรักษาตัวเองได้
Mycoplasma genitalium แพร่หลายน้อยกว่า Mycoplasma hominis มาก
โรคที่พบบ่อยที่สุดที่เกิดจากแบคทีเรียชนิดนี้ ได้แก่:
- โรคท่อปัสสาวะอักเสบในชาย;
- การติดเชื้อแบคทีเรียในช่องคลอดในผู้หญิง (การ์ดเนอเรลโลซิส)
- การอักเสบของอวัยวะสืบพันธุ์ภายในในสตรี;
- โรคไตอักเสบ
จนถึงปัจจุบันยังไม่มีหลักฐานชัดเจนว่า Mycoplasma hominis สามารถทำให้เกิดต่อมลูกหมากอักเสบในผู้ชายได้
 [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ], [ 33 ], [ 34 ], [ 35 ], [ 36 ], [ 37 ]
[ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ], [ 33 ], [ 34 ], [ 35 ], [ 36 ], [ 37 ]
อาการ
ในกรณีส่วนใหญ่ Mycoplasma hominis carriage จะไม่แสดงอาการใดๆ ในคนส่วนใหญ่ ไม่พบเชื้อแบคทีเรียนี้ ดังนั้นการวินิจฉัยโรคจึงทำได้ก็ต่อเมื่อมีจุลินทรีย์จำนวนมากเกินไป
ภายใต้เงื่อนไขบางประการ เช่น เมื่อระบบภูมิคุ้มกันอ่อนแอลงอย่างรวดเร็ว หลังจากความเครียดรุนแรงหรืออุณหภูมิร่างกายต่ำกว่าปกติ เชื้อ Mycoplasma hominis จะถูกกระตุ้น และอาการลักษณะเฉพาะแรกของโรคก็จะปรากฏขึ้น
ในผู้หญิง พยาธิวิทยาจะแสดงอาการผ่านความเสียหายของท่อปัสสาวะ ต่อมหู รังไข่ มดลูก ท่อนำไข่ และช่องคลอด อาการอาจรวมถึง:
- มีปริมาณตกขาวแตกต่างกัน รู้สึกคันและแสบร้อน
- ความรู้สึกไม่สบายขณะปัสสาวะหรือมีเพศสัมพันธ์
ผู้ชายมักบ่นว่าปัสสาวะออกน้อย (มักเป็นตอนเช้าหลังจากตื่นนอน) ปวดหน่วงๆ บริเวณขาหนีบ และปัสสาวะไม่สะดวก หากจุลินทรีย์ไปกระทบต่อท่อนเก็บอสุจิ จุลินทรีย์จะขยายขนาดขึ้นและปวดบริเวณถุงอัณฑะ
ในระยะลุกลาม จะเริ่มสังเกตเห็นได้ว่าปัสสาวะขุ่น มีหนองในปัสสาวะ และรู้สึกปวดปัสสาวะบ่อย (โดยเฉพาะตอนกลางคืน)
ระยะฟักตัว
การติดเชื้อ Mycoplasma hominis เช่นเดียวกับโรคติดเชื้ออื่นๆ มีระยะฟักตัวของตัวเอง ซึ่งยังไม่มีการระบุระยะเวลาที่ชัดเจน ตามแหล่งข้อมูลต่างๆ ระยะฟักตัวอาจกินเวลาตั้งแต่ 3 วันถึง 5 สัปดาห์ ระยะฟักตัวโดยเฉลี่ยอยู่ที่ 15-19 วัน
การติดเชื้อ Mycoplasma hominis ไม่ได้ทำให้เกิดโรคเสมอไป โดยสังเกตได้จากการตรวจพบจุลินทรีย์บ่อยครั้งในผู้ป่วยที่มีสุขภาพดี รวมถึงการตรวจพบแอนติบอดีในผู้ที่ไม่เคยเป็นโรคไมโคพลาสโมซิส
การติดเชื้อไมโคพลาสมาแฝงที่ไม่มีอาการ มักจะเริ่มรุนแรงขึ้นเมื่อเริ่มตั้งครรภ์หรือคลอดบุตร หลังจากภาวะอุณหภูมิร่างกายต่ำกว่าปกติ หรือความเครียดรุนแรง
สัญญาณแรก
ผู้เชี่ยวชาญชี้ให้เห็นสัญญาณหลักของการติดเชื้อ Mycoplasma hominis ต่อไปนี้ ซึ่งมักพบในผู้หญิงและผู้ชาย:
- ความรู้สึกระคายเคืองบริเวณภายนอกบริเวณอวัยวะเพศ
- มีลักษณะของการมีตกขาวใสหรือเป็นหนองจากช่องคลอดหรือท่อปัสสาวะ
- ความรู้สึกไม่สบายระหว่างและหลังการปัสสาวะ
- ความรู้สึกไม่สบายระหว่างและหลังมีเพศสัมพันธ์
- ปวดท้องน้อย (อาจปวดร้าวไปที่บริเวณเอวได้)
- ในผู้ชายจะมีอาการปวดบริเวณอัณฑะ
- กระบวนการอักเสบในอวัยวะสืบพันธุ์และระบบปัสสาวะ;
- อาการปัสสาวะบ่อย, อาการผิดปกติเกี่ยวกับทางเดินปัสสาวะ;
- อาการมึนเมาโดยทั่วไป (รู้สึกอ่อนแรง ปวดศีรษะ เบื่ออาหาร กระหายน้ำ)
ไมโคพลาสมา โฮมินิส ยังสามารถทำให้เกิดอาการอื่น ๆ ได้ด้วย ขึ้นอยู่กับระยะของโรค ระยะการเจริญเติบโตของแบคทีเรีย ระยะเวลาทั้งหมดของโรค และสภาพทั่วไปของร่างกาย
ไมโคพลาสมาโฮมินิสในสตรี
หากผู้หญิงคนหนึ่งเป็นพาหะของเชื้อ Mycoplasma hominis เธอมักจะไม่รู้ตัว ในประมาณ 10-20% ของกรณี การติดเชื้อจะแฝงอยู่โดยไม่มีอาการใดๆ จนกว่าจะมีสถานการณ์บางอย่างที่นำไปสู่การเกิดการติดเชื้อ ในบางครั้ง ผู้หญิงอาจมีเชื้อแบคทีเรียนี้ตลอดชีวิตโดยไม่แสดงอาการใดๆ
- หาก Mycoplasma hominis ส่งผลต่ออวัยวะสืบพันธุ์ภายนอก การติดเชื้อจะสะสมในเนื้อเยื่อเมือกของช่องคลอดและท่อปัสสาวะ ในกรณีส่วนใหญ่ จะไม่มีอาการปวดใดๆ เกิดขึ้น ในบางกรณี อาจมีตกขาวใสและมีอาการคันเล็กน้อย
- หากการติดเชื้อส่งผลต่อระบบสืบพันธุ์ภายใน ผู้หญิงอาจบ่นว่าปวดท้องน้อย ปัสสาวะลำบาก และมีตกขาวเป็นหนองจำนวนมาก
การติดเชื้อไมโคพลาสมาโฮมินิสในสตรีอาจมาพร้อมกับการเกิดภาวะช่องคลอดอักเสบจากแบคทีเรีย ท่อปัสสาวะอักเสบ เยื่อบุโพรงมดลูกอักเสบ ท่อนำไข่อักเสบ ไตอักเสบ การติดเชื้อไมโคพลาสมาในสตรีมักตรวจพบพร้อมกันกับยูเรียพลาสมาและคลาไมเดีย ในประมาณ 10-50% ของกรณี การมีจุลินทรีย์อยู่จะไม่ก่อให้เกิดโรค
 [ 38 ], [ 39 ], [ 40 ], [ 41 ]
[ 38 ], [ 39 ], [ 40 ], [ 41 ]
ไมโคพลาสมา โฮมินิส ในหญิงตั้งครรภ์
จนถึงปัจจุบันยังไม่มีคำตอบที่ชัดเจนสำหรับคำถามเกี่ยวกับผลกระทบของ Mycoplasma hominis ต่อการตั้งครรภ์ ผู้เชี่ยวชาญบางคนมีแนวโน้มที่จะพิจารณาว่าจุลินทรีย์ชนิดนี้เป็นแบคทีเรียก่อโรคเท่านั้นซึ่งสามารถทำให้กระบวนการคลอดบุตรมีความซับซ้อนได้อย่างมาก โดยภาวะแทรกซ้อนต่างๆ เช่น การแท้งบุตรโดยธรรมชาติ การคลอดก่อนกำหนด น้ำหนักแรกเกิดต่ำ ทารกในครรภ์ซีด ปัญหาหลังคลอด เป็นต้น
อย่างไรก็ตาม นักวิทยาศาสตร์ส่วนใหญ่เชื่อว่าไมโคพลาสมาสามารถทำให้เกิดภาวะแทรกซ้อนจากการติดเชื้อได้ภายใต้เงื่อนไขบางประการเท่านั้น และไม่ก่อให้เกิดอันตรายต่อผู้หญิงแต่อย่างใด
การติดเชื้อแบคทีเรียในเด็กมักเกิดขึ้นระหว่างการคลอดบุตร ในสถานการณ์เช่นนี้ อวัยวะในการมองเห็น ทางเดินหายใจส่วนบน และอวัยวะเพศจะกลายเป็นจุดเข้าสู่การติดเชื้อ มีบางกรณีที่การมีอยู่ของจุลินทรีย์ทำให้เกิดโรคเยื่อบุตาอักเสบ ปอดบวมแต่กำเนิด กลุ่มอาการหายใจลำบาก โรคปอดเรื้อรัง โรคสมองอักเสบ และภาวะติดเชื้อในกระแสเลือดในเด็ก แต่โดยทั่วไปแล้ว สิ่งนี้ใช้ได้กับการติดเชื้อไมโคพลาสมาชนิดอื่นๆ ด้วย
ทารกคลอดก่อนกำหนดมีความเสี่ยงมากกว่า หากทารกที่คลอดครบกำหนดได้รับเชื้อ แบคทีเรียจะถูกกำจัดออกไปทีละน้อย จึงไม่มีอาการใดๆ เกิดขึ้น ควรสังเกตว่าเมื่อวินิจฉัยภาวะแท้งบุตรติดเชื้อในทารกแรกเกิด ในกรณีส่วนใหญ่ จะตรวจพบเชื้อจุลินทรีย์ฉวยโอกาสโดยมีเชื้อก่อโรคอื่นๆ อยู่ด้วย แทบจะไม่พบพยาธิวิทยาชนิดเดียว เช่นเดียวกับภาวะแท้งบุตรเพียงชนิดเดียว
ไมโคพลาสมาโฮมินิสในผู้ชาย
ในประชากรชาย Mycoplasma hominis มักเป็นพาหะ แต่การพัฒนาของโรคสามารถเกิดขึ้นได้ทุกเมื่อที่สะดวก
อาการของการติดเชื้อไมโคพลาสโมซิสไม่สามารถระบุได้อย่างแน่ชัด ผู้ชายอาจมีอาการดังต่อไปนี้:
- อาการแสบร้อนบริเวณทางออกของท่อปัสสาวะ;
- การระบายของเหลวใสเกือบหมดจากช่องท่อปัสสาวะ (ส่วนใหญ่หลังจากพักผ่อนตอนกลางคืน)
- มีอาการปวดแปลบๆ เวลาปัสสาวะ;
- มีอาการบวมเล็กน้อยและมีสีแดงที่ทางออกท่อปัสสาวะ มีการยึดเกาะ
- อาการปวดแปลบๆ ในบริเวณขาหนีบ บริเวณอัณฑะ
อาการที่ระบุไว้อาจหายไปและกลับมาเกิดขึ้นอีก ขึ้นอยู่กับการตอบสนองของภูมิคุ้มกัน นอกจากนี้ จุลินทรีย์อาจส่งผลต่ออวัยวะแต่ละส่วน โดยทำให้เกิดกระบวนการอักเสบดังต่อไปนี้:
- โรคท่อปัสสาวะอักเสบ;
- โรคกระเพาะปัสสาวะอักเสบ;
- ต่อมหมวกไตอักเสบ
- การอักเสบของเยื่อบุโพรงจมูก
- โรคปวดบวมบริเวณหน้าขา
อาการบางอย่างจะสังเกตได้ขึ้นอยู่กับโรคที่เกิดจากเชื้อ Mycoplasma hominis อย่างไรก็ตาม ผู้ป่วยส่วนใหญ่มักมีอาการหายเองได้
ไมโคพลาสมา โฮมินิสในเด็ก
ในบรรดาโรคติดเชื้อในวัยเด็ก โรคคลาไมเดียและไมโคพลาสมามักได้รับการวินิจฉัยบ่อยที่สุด ในหลายกรณี มักเกิดการติดเชื้อแฝง
พบรอยโรคที่รุนแรงมากขึ้นจากการติดเชื้อในมดลูกของทารก แต่โรคดังกล่าวเกิดจากโรคปอดบวมจากเชื้อไมโคพลาสมาเป็นหลัก
ไมโคพลาสมาโฮมินิสซึ่งพบในเด็กในระดับปกติ มักไม่ก่อให้เกิดอาการเจ็บปวดใดๆ และไม่จำเป็นต้องได้รับการรักษา ในเด็กผู้ชาย มักพบว่าสามารถรักษาตัวเองได้ โดยจำนวนจุลินทรีย์จะค่อยๆ ลดลงจนหายไปหมด
เด็กผู้หญิงอาจเป็นพาหะของเชื้อ Mycoplasma hominis ได้ตลอดชีวิต
ภาวะแทรกซ้อนและผลกระทบ
การติดเชื้อ Mycoplasma hominis เป็นกระบวนการที่ค่อนข้างเป็นที่ถกเถียงกันซึ่งอาจนำไปสู่ผลที่ไม่พึงประสงค์ในระยะยาว แต่ไม่ใช่ว่าจะเป็นเช่นนี้เสมอไปและไม่ใช่กับทุกคน นักวิทยาศาสตร์ยังไม่สามารถระบุได้ว่าเหตุใดผู้ป่วยบางรายจึงประสบกับโรคนี้โดยไม่มีอาการและภาวะแทรกซ้อน ในขณะที่บางรายลุกลามอย่างรวดเร็ว และมีปัญหาอื่นๆ ตามมาเนื่องจากไม่ได้รับการรักษา
ปัญหาที่อาจเกิดขึ้นบางประการจากแบคทีเรียชนิดนี้มีดังนี้:
- ความยากลำบากในการตั้งครรภ์ในสตรี (เนื่องจากกระบวนการอักเสบอย่างต่อเนื่อง, การตีบแคบของช่องว่างท่อนำไข่, พังผืด)
- ความยากลำบากในการตั้งครรภ์ในผู้ชาย (เนื่องจากการทำงานของอสุจิช้าลง องค์ประกอบคุณภาพและปริมาณของน้ำอสุจิผิดปกติ)
- อาการเสื่อมของสมรรถภาพทางเพศ, อาการเสื่อมสมรรถภาพทางเพศ (เนื่องจากกระบวนการอักเสบ, อาการปวดเรื้อรังที่บริเวณอวัยวะเพศภายนอก);
- การแท้งบุตรโดยธรรมชาติในหญิงตั้งครรภ์, การตั้งครรภ์ที่หยุดชะงัก;
- ภาวะขาดออกซิเจนเรื้อรังของทารกในครรภ์ โรคสมองอักเสบ และการทำงานของอวัยวะสำคัญผิดปกติในทารกแรกเกิด
อย่างไรก็ตาม ควรคำนึงว่าในคนจำนวนมากมี Mycoplasma hominis อยู่ในร่างกายเป็นส่วนหนึ่งของจุลินทรีย์ปกติ และไม่ก่อให้เกิดภาวะแทรกซ้อน
 [ 42 ], [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ]
[ 42 ], [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ]
การวินิจฉัย
การวินิจฉัย Mycoplasma hominis ทำได้หลายขั้นตอน ขั้นแรกคุณต้องปรึกษาผู้เชี่ยวชาญ เช่น สูตินรีแพทย์หรือแพทย์ระบบทางเดินปัสสาวะ แพทย์ที่ตรวจพบกระบวนการอักเสบในปากมดลูก ช่องคลอด และช่องปากมดลูก หลังจากสังเกตเห็นการตกขาวที่มีกลิ่นฉุน อาจสงสัยว่ามีเชื้อโรคอยู่ในร่างกาย เพื่อชี้แจงการวินิจฉัย แพทย์อาจแนะนำให้ผู้ป่วยเข้ารับการตรวจอัลตราซาวนด์อวัยวะในอุ้งเชิงกราน รวมถึงการตรวจอื่นๆ เช่น จำเป็นต้องเพาะเชื้อแบคทีเรียจากเนื้อเยื่อเมือกของปากมดลูก วิธีนี้จะช่วยระบุเชื้อโรคและกำหนดการตอบสนองของเชื้อโรคต่อการรักษาด้วยยาปฏิชีวนะ
นอกจากการเพาะเลี้ยงแบคทีเรียแล้ว วิธีการให้ข้อมูลยังได้แก่ การวินิจฉัยด้วย PCR และการทดสอบเอนไซม์เชื่อมโยงการดูดซับภูมิคุ้มกัน (ELISA)
การทำการตรวจสเมียร์แบบธรรมดาในกรณีนี้เป็นไปไม่ได้ เนื่องจาก Mycoplasma hominis ทำการย้อมได้ยาก และมีขนาดเล็กมาก
มาดูการทดสอบหลักในการระบุแบคทีเรียโดยละเอียดมากขึ้น
การวิเคราะห์ทางจุลชีววิทยาสำหรับไมโคพลาสมาโฮมินิสทำได้โดยการเพาะเชื้อชีวภาพบนอาหารเหลวและของแข็ง ในกรณีนี้ เชื้อจะถูกนำออกจากช่องคลอด ท่อปัสสาวะ และปากมดลูก หลังจากเก็บเชื้อแล้ว เชื้อจะถูกวางบนอาหารเหลวสำหรับการขนส่งและส่งไปยังห้องปฏิบัติการ
วัสดุสำหรับการวิจัยจะไม่ถูกนำมาใช้ในช่วงที่มีเลือดออกประจำเดือนเนื่องจากมีความน่าจะเป็นสูงที่จะได้ผลลัพธ์ที่บิดเบือน "ข้อดี" หลักของการเพาะเลี้ยงแบคทีเรียคือการวิเคราะห์นี้ช่วยให้คุณสามารถกำหนดทั้งปริมาณและคุณภาพของไมโคพลาสมา ดังนั้นบรรทัดฐานของ Mycoplasma hominis คือค่าสูงสุด 10 4 - 10 6 CFU / ml (โดยปกติจะเรียกว่าการขนส่งไมโคพลาสมาโดยไม่มีอาการทางคลินิกของโรค) หากการทดสอบบ่งชี้บรรทัดฐานดังกล่าวก็ไม่จำเป็นต้องใช้การรักษาด้วยยาต้านแบคทีเรีย หากจำนวนจุลินทรีย์เกินขีดจำกัดที่อนุญาตแพทย์อาจสันนิษฐานว่าแบคทีเรียมีผลต่อการพัฒนาของการติดเชื้อจริง ๆ และกำหนดให้ใช้ยาปฏิชีวนะ
การเพาะเชื้อแบคทีเรียยังกำหนดระดับความไวของไมโคพลาสมาโฮมินิสต่อยาปฏิชีวนะ ซึ่งช่วยให้เลือกการรักษาที่เหมาะสมที่สุดได้ แต่ควรคำนึงถึงข้อเท็จจริงต่อไปนี้ด้วย: หากผู้ป่วยรับประทานยาปฏิชีวนะก่อนเข้ารับการทดสอบ การเจริญเติบโตของแบคทีเรียในสารอาหารอาจจำกัดลง และผลลัพธ์อาจไม่น่าเชื่อถือ
วิธีการวินิจฉัยด้วย PCR ถือว่ามีความน่าเชื่อถือมากกว่าการเพาะเชื้อแบคทีเรีย โดยสามารถตรวจหาได้ไม่เพียงแต่เชื้อไมโคพลาสมาโฮมินิสเท่านั้น แต่ยังรวมถึงเชื้อแบคทีเรียที่มีลักษณะคล้ายกันซึ่งมีความอันตรายกว่าด้วย เช่น เชื้อไมโคพลาสมา เจนิทาเลียม วัสดุทางชีวภาพต่อไปนี้เหมาะสำหรับการวินิจฉัย:
- การขูดขีดจากเนื้อเยื่อเมือกของระบบสืบพันธุ์และระบบทางเดินปัสสาวะ
- น้ำอสุจิ;
- ของเหลวในปัสสาวะ;
- การปล่อยของต่อมลูกหมาก
ขั้นตอนการทำ PCR นี้ถือเป็นขั้นตอนที่มีประสิทธิภาพสูงที่สุด เนื่องจากเกี่ยวข้องกับการแยก DNA ของ Mycoplasma hominis ดังนั้น หากผล PCR เป็นลบ คุณสามารถมั่นใจได้ว่า Mycoplasma hominis จะไม่อยู่ในร่างกาย และปัจจัยที่ทำให้เกิดกระบวนการอักเสบนั้นมีแนวโน้มสูงว่าเกิดจากเชื้อก่อโรคชนิดอื่น
แต่วิธีนี้ก็มีข้อเสียอยู่บ้าง เช่น ไม่สามารถวิเคราะห์ Mycoplasma hominis เชิงปริมาณได้ แต่สามารถระบุการมีอยู่ของสารพันธุกรรมได้เท่านั้น
เอนไซม์อิมมูโนแอสเซย์สามารถระบุไทเตอร์ของแอนติบอดีต่อไมโคพลาสมาโฮมินิสได้ นั่นคือ การระบุชนิดของอิมมูโนโกลบูลิน (เช่น IgG, IgA, IgM, IgE, IgD) การกำหนดทางซีรัมวิทยาของพยาธิวิทยานี้ยังไม่แม่นยำเพียงพอ เนื่องจากไมโคพลาสมาไม่ก่อให้เกิดการตอบสนองทางภูมิคุ้มกันที่รุนแรงจากร่างกาย ตัวอย่างเช่น โดยทั่วไปแล้วเป็นที่ยอมรับว่าไทเตอร์ของแอนติบอดีจะเพิ่มขึ้นในระยะต่างๆ ของโรค:
- แอนติบอดี Mycoplasma hominis IgG จะเริ่มมีการผลิตขึ้นประมาณ 15-20 วันหลังจากการติดเชื้อ และมีอยู่ตลอดระยะเวลาทั้งหมดของโรค
- แอนติบอดี Mycoplasma hominis IgA เพิ่มขึ้นส่วนใหญ่ในผู้ป่วยสูงอายุ
- ตรวจพบแอนติบอดี Mycoplasma hominis IgM ในระหว่างระยะแฝงของโรค
เพื่อการวินิจฉัยที่แม่นยำยิ่งขึ้น ผู้เชี่ยวชาญแนะนำให้ทำการเพาะเชื้อ Mycoplasma hominis ทางแบคทีเรียพร้อมกันกับวิธี PCR โดยใช้ซีรั่มในเลือดเพื่อทำขั้นตอนการวินิจฉัยด้วยเอนไซม์อิมมูโนแอสเซย์
ไมโคพลาสมาโฮมินิสในสเมียร์จะถูกกำหนดตามเกณฑ์ต่อไปนี้:
- ผลลัพธ์เชิงบวก:
- การตรวจสอบดีเอ็นเอของ Mycoplasma hominis จะทำโดยพิจารณาจากการมีอาการอักเสบ และในกรณีที่ไม่มีจุลินทรีย์ก่อโรคอื่นๆ (เช่น โกโนค็อกคัส ไมโคพลาสมา เจนิทาเลียม ทริโคโมนาส) - ยืนยันการติดเชื้อไมโคพลาสมา
- ตรวจพบดีเอ็นเอของไมโคพลาสมา โฮมินิสในปริมาณเล็กน้อย โดยที่ไม่มีอาการทางพยาธิวิทยาจากระบบทางเดินปัสสาวะและทางเดินปัสสาวะ ซึ่งยืนยันว่าเป็นพาหะของแบคทีเรีย
- ผลลบ:
- การปรากฏตัวของ Mycoplasma hominis ในร่างกายยังไม่ได้รับการยืนยัน
คุณภาพของผลลัพธ์อาจได้รับผลกระทบในเชิงลบจากการใช้สารต้านเชื้อแบคทีเรีย รวมถึงการปนเปื้อนของตัวอย่างด้วย DNA แปลกปลอม และการยับยั้ง PCR โดยส่วนประกอบของตัวอย่างทางชีววิทยา (ส่วนประกอบดังกล่าวอาจเป็นฮีโมโกลบิน เฮปาริน เป็นต้น)
การวินิจฉัยด้วยเครื่องมือเพิ่มเติมจะดำเนินการเพื่อชี้แจงโรคที่เกิดขึ้นในร่างกายภายใต้อิทธิพลของการติดเชื้อ โดยทั่วไปจะกำหนดขั้นตอนต่อไปนี้:
- อัลตร้าซาวด์อวัยวะในช่องท้อง, กระดูกเชิงกราน, ไต;
- ในบางกรณี – การส่องกล้องกระเพาะปัสสาวะ
การวินิจฉัยที่แตกต่างกัน
การวินิจฉัยแยกโรคเกี่ยวข้องกับการแยกโรคติดต่อทางเพศสัมพันธ์อื่นๆ ออกไป: ทางเลือกในการติดเชื้อ เช่น หนองใน, ไมโคพลาสมา เจนิทาเลียม, ยูเรียพลาสมา, การ์ดเนอร์เรลลา, ไวรัสเริมอวัยวะเพศ, HPV, แคนดิดา ฯลฯ เป็นสิ่งที่ได้รับการพิจารณา
Mycoplasma hominis และอวัยวะเพศ: อะไรคือความแตกต่าง?
ทั้ง Mycoplasma hominis และMycoplasma genitaliumเป็นจุลินทรีย์ฉวยโอกาสที่สามารถทำให้เกิดโรคไมโคพลาสโมซิสในระบบทางเดินปัสสาวะและอวัยวะสืบพันธุ์ได้ อย่างไรก็ตาม Mycoplasma genitalium ถือเป็นเชื้อก่อโรคที่ก่อโรคได้มากกว่า เนื่องจากเชื้อนี้มักก่อให้เกิดโรคได้มากกว่าในร่างกายมนุษย์ อย่างไรก็ตาม แบคทีเรียชนิดนี้พบได้น้อยกว่ามากเมื่อเทียบกับ Mycoplasma hominis
ผู้เชี่ยวชาญหลายคนเชื่อว่าไม่จำเป็นต้องรักษา M. hominis แต่อย่างใด อย่างไรก็ตาม ควรต่อสู้กับการมีอยู่ของ M. genitalium ในร่างกายเพื่อหลีกเลี่ยงการเกิดพยาธิสภาพในอนาคต
 [ 57 ], [ 58 ], [ 59 ], [ 60 ], [ 61 ], [ 62 ], [ 63 ], [ 64 ], [ 65 ], [ 66 ], [ 67 ], [ 68 ]
[ 57 ], [ 58 ], [ 59 ], [ 60 ], [ 61 ], [ 62 ], [ 63 ], [ 64 ], [ 65 ], [ 66 ], [ 67 ], [ 68 ]
การรักษา
หลักการทั่วไปของการรักษาไมโคพลาสมาโฮมินิสแบ่งออกเป็นการรักษาแบบทั่วร่างกายและแบบใช้ภายนอก โดยทั่วไปมักใช้ยาดังต่อไปนี้:
- ยาปฏิชีวนะสำหรับ Mycoplasma hominis:
- Doxycycline (อาจรวมถึง Monocycline, Vibramycin เป็นต้น)
- ยาปฏิชีวนะกลุ่มแมโครไลด์ (อะซิโธรมัยซิน, โจซาไมซิน, รูลิด, คลาริโทรไมซิน)
- ยาฟลูออโรควิโนโลน (นอร์ฟลอกซาซิน, ซิโปรฟลอกซาซิน, ออฟลอกซาซิน)
- ยาป้องกันการเกิดเชื้อรา:
- ฟลูโคนาโซล;
- ดิฟลูแคน;
- ฟลูโคสแตท
- ตัวแทนปรับภูมิคุ้มกันเพื่อกระตุ้นการตอบสนองภูมิคุ้มกันและเร่งการฟื้นตัว:
- ไซโคลเฟอรอน;
- เจนเฟรอน;
- วิเฟรอน;
- คิปเฟอรอน
- การเตรียมการเพื่อป้องกันการเกิด dysbiosis (โปรไบโอติก):
- แล็กโตฟิลตรัม
เมื่อเทียบกับการบำบัดแบบระบบแล้ว ยังมีการใช้แผนการรักษาจากภายนอกด้วย โดยจะทำลาย Mycoplasma hominis ในบริเวณนั้น ในผู้ชายจะทำลายในท่อปัสสาวะ และในผู้หญิงจะทำลายโดยตรงในช่องคลอด
การรักษาภายนอกประกอบด้วยการให้ยาฆ่าเชื้อทางท่อปัสสาวะหรือช่องคลอด (บางครั้งใช้เฉพาะการล้างผิวเผินเท่านั้น) โดยส่วนใหญ่มักใช้คลอร์เฮกซิดีน ไดออกซิดีน มิรามิสติน ผู้หญิงสามารถใช้ยาฆ่าเชื้อในรูปแบบของยาเหน็บช่องคลอดได้
วิธีการบริหารและปริมาณยา |
ผลข้างเคียง |
คำแนะนำพิเศษ |
|
ซูมาเมด (อะซิโธรมัยซิน) |
รับประทานครั้งละ 1-2 ชั่วโมงหลังอาหาร วันละครั้ง ขนาดยาเฉลี่ยคือ 4 แคปซูลต่อครั้ง ระยะเวลาการรักษาขึ้นอยู่กับดุลยพินิจของแพทย์ |
อาการปวดศีรษะ การมองเห็นผิดปกติ ท้องเสีย คลื่นไส้ ปวดท้อง จำนวนเม็ดเลือดขาวลดลง |
ในเด็ก ยานี้ใช้รักษาเด็กที่มีน้ำหนักอย่างน้อย 45 กก. |
ดอกซีไซคลิน |
รับประทานพร้อมอาหาร ครั้งละ 100 มก. วันละ 2 ครั้ง ระยะการรักษาต้องกินอย่างน้อย 1 สัปดาห์ |
อาการแพ้ ผื่นผิวหนัง ปวดศีรษะ อ่อนเพลีย หูอื้อ อาการอาหารไม่ย่อย |
ในด้านกุมารเวชใช้รักษาเด็กอายุตั้งแต่ 12 ปีขึ้นไป |
คลาริโทรไมซิน |
รับประทานครั้งละ 250 มก. ทุก 12 ชม. โดยไม่คำนึงถึงการรับประทานอาหาร การรักษาใช้เวลา 7-14 วัน |
อาการปวดท้อง ท้องเสีย คลื่นไส้ รสชาติเปลี่ยนไป |
สำหรับเด็กอายุต่ำกว่า 12 ปี จะให้ยาในรูปแบบยาแขวนตะกอน |
ซิโปรฟลอกซาซิน |
รับประทานวันละ 2 ครั้ง ครั้งละ 500-750 มก. ระยะเวลาการรักษาขึ้นอยู่กับดุลยพินิจของแพทย์ |
การเกิดการติดเชื้อราซ้ำ อาการแพ้ ปวดศีรษะ อาการอาหารไม่ย่อย หูอื้อ การมองเห็นลดลง |
ได้รับการรับรองให้ใช้ในการปฏิบัติทางกุมารเวชศาสตร์ |
คลอร์เฮกซิดีน |
ทาเข้าช่องคลอดหรือท่อปัสสาวะ วันละ 1-2 ครั้ง เป็นเวลา 7-10 วัน หากจำเป็นอาจขยายเวลาเป็น 20 วัน |
ในบางกรณี เช่น เยื่อเมือกแห้ง ผื่นผิวหนัง |
สตรีสามารถใช้ยาเหน็บคลอร์เฮกซิดีน ครั้งละ 1 ชิ้น วันละ 2 ครั้ง เป็นเวลา 7-10 วัน |
ฉันจำเป็นต้องรักษาไมโคพลาสมาโฮมินิสหรือไม่?
หากผลการทดสอบเป็นบวกสำหรับเชื้อไมโคพลาสมาโฮมินิส แต่ผู้ป่วยไม่รู้สึกกังวลใดๆ (ไม่มีอาการใดๆ) ก็ไม่จำเป็นต้องสั่งการรักษาอย่างเร่งด่วน จำเป็นต้องทำการทดสอบ (สารคัดหลั่งจากท่อปัสสาวะและต่อมลูกหมาก น้ำอสุจิ สารคัดหลั่งจากช่องคลอด) เพื่อดูว่ามีเชื้อก่อโรคติดต่อทางเพศสัมพันธ์ชนิดอื่นๆ หรือไม่
การนำเชื้อ Mycoplasma hominis มาเลี้ยงในฐานะจุลินทรีย์ที่ฉวยโอกาส ไม่ถือเป็นเหตุผลในการสั่งจ่ายยา
 [ 69 ], [ 70 ], [ 71 ], [ 72 ], [ 73 ], [ 74 ], [ 75 ]
[ 69 ], [ 70 ], [ 71 ], [ 72 ], [ 73 ], [ 74 ], [ 75 ]
วิตามิน
เพื่อค้นหาว่าวิตามินชนิดใดที่จำเป็นต้องเข้าสู่ร่างกายเพิ่มเติมเมื่อเชื้อ Mycoplasma hominis ได้รับผลกระทบ การระบุเพียงรายชื่อของวิตามินเพียงอย่างเดียวไม่เพียงพอ จำเป็นต้องทำความเข้าใจว่าวิตามินแต่ละชนิดมีบทบาทอย่างไรในกระบวนการฟื้นฟูร่างกาย
- วิตามินเอเป็นส่วนประกอบที่จำเป็นสำหรับการฟื้นฟูเซลล์และเนื้อเยื่อที่เสียหาย กระบวนการติดเชื้อใดๆ ก็ตามจะทำให้เซลล์เยื่อบุผิวจำนวนมากได้รับความเสียหาย การรับประทานเรตินอลเป็นประจำจะช่วยเร่งการสร้างเนื้อเยื่อใหม่
- วิตามินบี เช่น ไรโบฟลาวิน (บี2 ) กระตุ้นระบบภูมิคุ้มกัน ทำให้สร้างแอนติบอดีต่อไมโคพลาสมาโฮมินิส แอนติบอดีเป็นสารป้องกันชนิดหนึ่งที่โจมตีแอนติเจนที่ก่อให้เกิดความเจ็บปวด ดังนั้น ยิ่งร่างกายมีสารป้องกันมากเท่าไร โอกาสในการเอาชนะการติดเชื้อก็ยิ่งมากขึ้นเท่านั้น ผลของไรโบฟลาวินนั้นไม่รุนแรงมาก จึงแนะนำให้ใช้แม้แต่กับผู้ที่เป็นโรคภูมิต้านทานตนเอง
ตัวแทนที่จำเป็นอื่นๆ ของวิตามินที่ระบุ ได้แก่ ไทอามีนและไพริดอกซิน (บี1และบี6 ) สารเหล่านี้ส่งเสริมการฟื้นฟูเยื่อเมือกอย่างรวดเร็วและปรับปรุงการทำงานของระบบต่อม
- กรดแอสคอร์บิกเป็นยาที่รู้จักกันดีในการเสริมสร้างระบบภูมิคุ้มกัน นอกจากนี้ วิตามินซียังช่วยเสริมสร้างผนังหลอดเลือดและเร่งการฟื้นตัว อย่างไรก็ตาม จำเป็นต้องรับประทานยาในปริมาณค่อนข้างมาก อย่างน้อย 100 มก. ต่อวัน
- โทโคฟีรอลในปริมาณ 10 มก. ต่อวันช่วยกระตุ้นภูมิคุ้มกันได้อย่างสมบูรณ์แบบ นอกจากนี้ วิตามินอียังเป็นสารต้านอนุมูลอิสระที่มีประสิทธิภาพซึ่งช่วยปกป้องเซลล์และเนื้อเยื่อไม่ให้ถูกทำลาย
- กรดนิโคตินิก (PP) สามารถขยายหลอดเลือดและเพิ่มการไหลเวียนเลือดไปยังเนื้อเยื่อ ผู้ป่วยควรได้รับวิตามิน PP วันละ 20 ถึง 30 มก. ซึ่งจะช่วยให้ฟื้นตัวได้เร็วขึ้น
การรักษาด้วยกายภาพบำบัด
กายภาพบำบัดสามารถเสริมการรักษาโรคที่เกิดจากเชื้อ Mycoplasma hominis ได้อย่างสมบูรณ์แบบ และยังป้องกันการเกิดภาวะแทรกซ้อนจากการอักเสบของระบบทางเดินปัสสาวะและอวัยวะสืบพันธุ์ได้อีกด้วย ขั้นตอนการกายภาพบำบัดจะช่วยลดการเกิดพังผืด เร่งการสร้างใหม่ ขจัดความเจ็บปวด เพิ่มประสิทธิภาพของยา กระตุ้นภูมิคุ้มกันและการเผาผลาญ
การกายภาพบำบัดช่วยลดภาระของการรักษาด้วยยาปฏิชีวนะในการรักษาการติดเชื้อที่เกิดซ้ำบ่อยครั้ง
ตัวอย่างเช่น การรักษาด้วยเลเซอร์จะเร่งกระบวนการสร้างเซลล์ใหม่ กระตุ้นกลไกการควบคุมตนเอง การรักษาด้วยเลเซอร์จะช่วยทำความสะอาดหลอดเลือดและเสริมสร้างเนื้อเยื่อ
การบำบัดด้วยแม่เหล็กจะไปกระตุ้นภูมิคุ้มกันของร่างกายและไปช่วยเสริมการรักษาด้วยยาสำหรับโรคต่อมลูกหมากอักเสบ ท่อปัสสาวะอักเสบ โรคกระเพาะปัสสาวะอักเสบ เป็นต้น
วิธีการกายภาพบำบัดสมัยใหม่สามารถนำมาใช้กันอย่างแพร่หลายในทางการแพทย์ อย่างไรก็ตาม ควรจำไว้ว่ามีข้อห้ามสำหรับการรักษาประเภทนี้ ก่อนอื่น เรากำลังพูดถึงเนื้องอกมะเร็งและโรคทางเลือด
การเยียวยาด้วยยาพื้นบ้าน
การติดเชื้อบางชนิด เช่น Mycoplasma hominis บางครั้งสามารถรักษาได้โดยใช้การรักษาแบบพื้นบ้าน แต่สิ่งสำคัญคือต้องจำไว้ว่าแบคทีเรียบางชนิดไม่ไวต่อการรักษาประเภทนี้ ผลลัพธ์ของการใช้ยาบางชนิดขึ้นอยู่กับสภาพร่างกาย ความรุนแรงของโรค และคุณภาพของยารักษาหลัก
สิ่งสำคัญคือต้องเข้าใจว่าการใช้ยาสมุนไพรเพียงอย่างเดียวมักไม่เพียงพอ ดังนั้นการเยียวยาด้วยยาพื้นบ้านจึงไม่ควรเป็นเพียงการรักษาหลัก แต่ควรเป็นการรักษาเสริม
- เตรียมส่วนผสมจากส่วนผสม เช่น เมล็ดวอลนัท กระเทียม เมล็ดผักชีลาว และน้ำผึ้ง บดถั่ว 250 กรัม ผสมกับกระเทียมบด 100 กรัม เมล็ดผักชีลาวป่น 3 ช้อนโต๊ะ และน้ำผึ้ง 1 ลิตร รับประทานส่วนผสมนี้ 1 ช้อนโต๊ะต่อวัน หลังอาหาร 1 ชั่วโมง
- บดกระเทียม 12 กลีบครึ่ง เติมน้ำต้มสุก 700 มล. ทิ้งไว้ 24 ชั่วโมง จากนั้นกรองน้ำออกแล้วใช้ล้างและสวนล้าง (วันละ 10-14 วัน)
- นำยอดป็อปลาร์ดำ 1 ช้อนโต๊ะ เทแอลกอฮอล์ 10 ช้อนโต๊ะ ทิ้งไว้ 20 วันในที่มืด จากนั้นกรองน้ำแช่และรับประทาน 25-30 หยดพร้อมอาหาร วันละ 3 ครั้ง
 [ 76 ], [ 77 ], [ 78 ], [ 79 ], [ 80 ], [ 81 ], [ 82 ]
[ 76 ], [ 77 ], [ 78 ], [ 79 ], [ 80 ], [ 81 ], [ 82 ]
การรักษาด้วยสมุนไพร
- ในกรณีที่มีเชื้อไมโคพลาสมา โฮมินิส ให้สวนล้างช่องคลอดและล้างช่องคลอดด้วยสารสกัดจากเปลือกไม้โอ๊ค ดอกคาโมมายล์ ใบตำแย เสจ และยาร์โรว์ เทส่วนผสมสมุนไพรในปริมาณเท่ากัน 2 ช้อนโต๊ะลงในน้ำ 500 มล. แล้วต้มให้เดือด จากนั้นจึงปล่อยให้เย็น กรอง และใช้ล้างช่องคลอด
- นอกจากนี้คุณสามารถสวนล้างอวัยวะเพศของคุณด้วยยาต้มเซนต์จอห์นเวิร์ต (วัตถุดิบ 2 ช้อนโต๊ะเทลงในน้ำเดือด 200 มล. แช่ไว้ 15-20 นาที) แนะนำให้ใช้ยานี้สำหรับใช้ภายใน 100 มล. สามครั้งต่อวัน
- เตรียมสมุนไพร Shepherd's Purse, Knotweed, Mistletoe และ Mountain Arnica ในปริมาณที่เท่ากัน เทส่วนผสม 1 ช้อนโต๊ะลงในน้ำเดือด 1 แก้ว ทิ้งไว้ 15-20 นาที ดื่มชา 100 มล. วันละ 2 ครั้ง ทุกวันเป็นเวลา 2 สัปดาห์
- นำเหง้าโกฐจุฬาลัมภาบดละเอียด 1 ช้อนโต๊ะ เทน้ำเดือด 200 มล. ต้มประมาณ 20-30 นาที แล้วกรองเอาแต่น้ำ รับประทานครั้งละ 1 ช้อนโต๊ะ วันละ 4 ครั้ง เพื่อกำจัดไมโคพลาสมา
โฮมีโอพาธี
การรักษาด้วยวิธีโฮมีโอพาธีอาจเป็นส่วนเสริมที่ดีสำหรับการรักษาหลักสำหรับเชื้อไมโคพลาสมาโฮมินิส หรือเป็นยาที่คล้ายกันบางชนิดหากผู้ป่วยแพ้ยา
- เบอร์เบอริสใช้รักษาอาการติดเชื้อในระบบทางเดินปัสสาวะ อาการปวด แสบร้อนบริเวณขาหนีบ และการเปลี่ยนแปลงของสีของปัสสาวะ
- โบแรกซ์ถูกใช้เพื่อรักษาแผลที่เยื่อเมือก ปวดปัสสาวะบ่อย ปัสสาวะบ่อย และมีปัญหาในการตั้งครรภ์
- กัญชาใช้รักษาอาการปัสสาวะลำบาก ปัสสาวะขุ่น และเยื่อบุท่อปัสสาวะโต
- แคนธาริส - ช่วยบรรเทาอาการปวดแสบร้อนเฉียบพลันที่เกี่ยวข้องกับระบบสืบพันธุ์และทางเดินปัสสาวะ สามารถใช้รักษาอาการกลั้นปัสสาวะไม่อยู่และอาการอักเสบของทางเดินปัสสาวะและอวัยวะสืบพันธุ์
- Causticum ใช้รักษาโรคที่เป็นซ้ำบ่อยๆ อาการคันท่อปัสสาวะ และอาการกระเพาะปัสสาวะอักเสบ
- Equisetum ถูกกำหนดให้ใช้เพื่อรักษาอาการปวดในไต กระเพาะปัสสาวะ ท่อไต และมีเมือกและโปรตีนในปัสสาวะ
- Mercurius solubilis มีฤทธิ์กว้างขวางและใช้ในกระบวนการอักเสบที่มีแนวโน้มที่จะเกิดการซึม
วิธีการรักษาที่กล่าวข้างต้นสามารถใช้ร่วมกันได้โดยสลับกัน ใช้โฮมีโอพาธีเจือจางเล็กน้อย (6) เช่น คุณสามารถใช้ยา 3 เม็ดก่อนอาหาร 15 นาที วันละ 3 ครั้ง สำหรับไมโคพลาสมาโฮมินิส มักแนะนำให้ใช้การรักษาเป็นเวลานานหลายเดือน
การรักษาด้วยการผ่าตัด
การผ่าตัดไม่ใช่การรักษาที่มีความสำคัญสำหรับผู้ป่วยที่ติดเชื้อ Mycoplasma hominis เพียงอย่างเดียว การผ่าตัดสามารถทำได้ตามข้อบ่งชี้ เช่น ในผู้ชายที่มีภาวะหลอดเลือดขอด มีหนอง ฝี ต่อมลูกอัณฑะอักเสบเรื้อรัง เป็นต้น และในผู้หญิง - ผู้ที่มีพังผืด ซีสต์ โรคอักเสบจากหนอง
การป้องกัน ไมโคพลาสมาโฮมินิส
มาตรการป้องกันประกอบด้วยการป้องกันไม่ให้เชื้อ Mycoplasma hominis เข้าสู่ร่างกาย ต้องทำอะไรบ้าง?
- หลีกเลี่ยงการมีเพศสัมพันธ์แบบสบายๆ
- ใช้การป้องกันแบบกั้น (ถุงยางอนามัย)
- รักษาภูมิคุ้มกันให้อยู่ในระดับที่เหมาะสมโดยการดำเนินชีวิตให้มีสุขภาพดี โภชนาการที่สมดุล การเสริมสร้างความแข็งแรง ฯลฯ
- ให้การรักษาและระบุพาหะและโรคทางนรีเวชอย่างทันท่วงที
- การมั่นใจว่าจะหายจากโรคติดเชื้อได้สมบูรณ์โดยใช้วิธีการวินิจฉัยที่จำเป็นถือเป็นสิ่งสำคัญ
การดูแลสุขภาพให้ดีและไม่ควรละเลยกฎเกณฑ์สุขอนามัยส่วนบุคคลและสุขอนามัยในการมีเพศสัมพันธ์ เป็นสิ่งสำคัญ คำแนะนำเหล่านี้จะช่วยหลีกเลี่ยงการติดเชื้อไม่เพียงแต่ไมโคพลาสมาเท่านั้น แต่ยังรวมถึงการติดเชื้ออื่นๆ ที่อาจติดต่อทางเพศสัมพันธ์ได้อีกด้วย
 [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ], [ 91 ], [ 92 ]
[ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ], [ 91 ], [ 92 ]
พยากรณ์
การพยากรณ์โรคสำหรับการติดเชื้อ Mycoplasma hominis ขึ้นอยู่กับประเภทของพยาธิวิทยา ในกรณีของการติดเชื้อแต่กำเนิด การพยากรณ์โรคอาจไม่ดีเสมอไป: การพัฒนาของกระบวนการติดเชื้อทั่วไป การอักเสบของเยื่อหุ้มสมอง โรคตับ และอวัยวะภายในอื่นๆ อาจเกิดขึ้นได้ นอกจากนี้ การติดเชื้อในมดลูกอาจทำให้ทารกคลอดก่อนกำหนดหรือมีพัฒนาการผิดปกติ ซึ่งจะเกิดขึ้นเมื่อกระบวนการอักเสบที่เกี่ยวข้องกับไมโคพลาสมารุนแรงขึ้นในระหว่างตั้งครรภ์
เพื่อป้องกันการติดเชื้อไมโคพลาสมาในมดลูก ควรตรวจร่างกายสตรีเพื่อตัดประเด็นการติดเชื้อแม้ในระยะวางแผน สิ่งสำคัญคือต้องหลีกเลี่ยงการมีเพศสัมพันธ์โดยบังเอิญและการมีเพศสัมพันธ์โดยไม่ป้องกันในระหว่างตั้งครรภ์ สตรีมีครรภ์ควรปฏิบัติตามกฎสุขอนามัยของตนเองอย่างเคร่งครัด ไม่ใช้ของใช้ทำความสะอาด ผ้าปูที่นอน และชุดชั้นในของผู้อื่น เนื่องจากการแพร่เชื้อไมโคพลาสมา โฮมินิสในครัวเรือนนั้นไม่น่าจะเกิดขึ้นได้ แต่ก็ไม่สามารถตัดประเด็นนี้ออกไปได้โดยสิ้นเชิง
ผลที่ไม่พึงประสงค์ที่สุดที่อาจเกิดขึ้นจากเชื้อ Mycoplasma hominis คือ การอักเสบเรื้อรังของอวัยวะสืบพันธุ์และระบบทางเดินปัสสาวะ โดยมีอาการกำเริบเป็นระยะๆ และอาการทรุดลง

