ผู้เชี่ยวชาญทางการแพทย์ของบทความ
สิ่งตีพิมพ์ใหม่
การผ่าตัดกระดูกสเตเปดิกโตมี
ตรวจสอบล่าสุด: 06.07.2025

เนื้อหา iLive ทั้งหมดได้รับการตรวจสอบทางการแพทย์หรือตรวจสอบข้อเท็จจริงเพื่อให้แน่ใจว่ามีความถูกต้องตามจริงมากที่สุดเท่าที่จะเป็นไปได้
เรามีแนวทางการจัดหาที่เข้มงวดและมีการเชื่อมโยงไปยังเว็บไซต์สื่อที่มีชื่อเสียงสถาบันการวิจัยทางวิชาการและเมื่อใดก็ตามที่เป็นไปได้ โปรดทราบว่าตัวเลขในวงเล็บ ([1], [2], ฯลฯ ) เป็นลิงก์ที่คลิกได้เพื่อการศึกษาเหล่านี้
หากคุณรู้สึกว่าเนื้อหาใด ๆ ของเราไม่ถูกต้องล้าสมัยหรือมีข้อสงสัยอื่น ๆ โปรดเลือกแล้วกด Ctrl + Enter
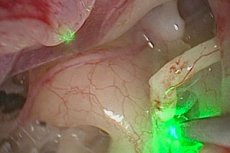
การผ่าตัดตัดกระดูกโกลนเป็นการผ่าตัดเล็กๆ น้อยๆ ในหูชั้นกลาง โดยการผ่าตัดนี้จะทำเพื่อฟื้นฟูกลไกทางสรีรวิทยาของการส่งเสียง โดยตัดกระดูกโกลนออกทั้งหมดหรือบางส่วน จากนั้นจึงทำการผ่าตัดตัดกระดูกโกลน [ 1 ]
ขั้นตอนการผ่าตัดกระดูกขาหนีบเริ่มดำเนินการครั้งแรกในปี พ.ศ. 2435 เมื่อเฟรเดอริก แอล. แจ็คทำการผ่าตัดกระดูกขาหนีบสองข้างให้กับผู้ป่วยที่รายงานว่ายังคงได้ยินอยู่สิบปีหลังจากทำการผ่าตัด[ 2 ] จอห์น เชียตระหนักถึงความสำคัญของขั้นตอนนี้ในช่วงต้นทศวรรษปี 1950 และเสนอแนวคิดในการใช้ขาเทียมที่เลียนแบบกระดูกขาหนีบ เมื่อวันที่ 1 พฤษภาคม พ.ศ. 2499 จอห์น เจ. เชียทำการผ่าตัดกระดูกขาหนีบครั้งแรกโดยใช้ขาเทียมเทฟลอนกับผู้ป่วยโรคหูตึงและประสบความสำเร็จอย่างสมบูรณ์[ 3 ]
ตัวบ่งชี้สำหรับขั้นตอน
เป้าหมายของขั้นตอนการผ่าตัดกระดูกโกลนคือการฟื้นฟูการสั่นสะเทือนของของเหลวภายในหูชั้นใน การเสริมการสื่อสารเป็นปัจจัยรองจากการเพิ่มการขยายเสียง ทำให้ระดับการได้ยินอยู่ในระดับที่ยอมรับได้ [ 4 ], [ 5 ]
เมื่อโกลนไม่เคลื่อนไหว คนๆ นั้นก็จะสูญเสียความสามารถในการได้ยิน ซึ่งโดยปกติจะเกิดขึ้นด้วยสองสาเหตุ:
- ความผิดปกติแต่กำเนิด;
- ความผิดปกติของกระดูกขมับที่เกี่ยวข้องกับการมีแร่ธาตุมากเกินไป (otosclerosis) [ 6 ]
การผ่าตัด Stapedectomy มักถูกกำหนดให้ใช้ในการรักษาผู้ป่วยที่เป็นโรค otosclerosis [ 7 ]
โดยทั่วไปข้อบ่งชี้ในการผ่าตัดกระดูกสเตเปดิกโตมีอาจเป็นดังนี้:
- การสูญเสียการได้ยินจากการนำเสียงเนื่องจากการเคลื่อนไหวไม่ได้ของกระดูกโกลน
- ความแตกต่างระหว่างการนำเสียงระหว่างกระดูกและอากาศมากกว่า 40 เดซิเบล [ 8 ]
การจัดเตรียม
ก่อนทำการผ่าตัดสเตเปดิกโตมี ผู้ป่วยต้องผ่านขั้นตอนการวินิจฉัยที่จำเป็น ได้แก่ การพิจารณาระดับความบกพร่องทางการได้ยิน การแยกข้อห้ามใช้ และเลือกประเภทของการผ่าตัดที่เหมาะสมที่สุด แพทย์หูคอจมูกจะแนะนำแพทย์ผู้เชี่ยวชาญท่านอื่นๆ เช่น แพทย์ระบบประสาท แพทย์ต่อมไร้ท่อ เป็นต้น [ 9 ]
ก่อนการผ่าตัดจะต้องมีการตรวจหูภายนอกด้วยกล้อง รวมถึงการตรวจอื่นๆ ด้วย:
- การวัดการได้ยินโดยใช้เครื่องตรวจการได้ยิน
- การศึกษาเสียงส้อม;
- การตรวจหูชั้นกลาง;
- การประเมินการทำงานของการได้ยินเชิงพื้นที่
- รีเฟล็กโซเมตรีอะคูสติก
หากสงสัยว่ามีการเปลี่ยนแปลงของหูชั้นใน แพทย์จะทำการเอกซเรย์และซีทีสแกนเพิ่มเติม ซึ่งจะทำให้สามารถระบุขนาดและตำแหน่งที่แน่นอนของจุดโฟกัสทางพยาธิวิทยาได้
ทันทีก่อนการผ่าตัดผู้ป่วยจะต้องแจ้งผลการตรวจที่จำเป็น:
- ภาพฟลูออโรแกรม
- ข้อมูลเกี่ยวกับการอยู่ในกรุ๊ปเลือดและปัจจัย Rh บางชนิด
- ผลการตรวจเลือดทั่วไปและชีวเคมี;
- ผลการวิเคราะห์คุณภาพการแข็งตัวของเลือดและปริมาณกลูโคส;
- การตรวจวิเคราะห์ปัสสาวะทั่วไป
เทคนิค การผ่าตัดตัดกระดูกสเตเปดิกโตมี
การผ่าตัด Stapedectomy จะทำภายใต้การวางยาสลบ
ระหว่างการผ่าตัด ศัลยแพทย์จะสอดเครื่องมือตรวจภาพขนาดเล็ก เช่น กล้องจุลทรรศน์ เข้าไปในช่องหู รวมทั้งเครื่องมือผ่าตัดขนาดเล็กด้วย โดยจะกรีดเป็นวงกลมตามแนวขอบของแก้วหู จากนั้นจึงยกเนื้อเยื่อที่ตัดออก แพทย์จะตัดกระดูกโกลนออก แล้วใส่กระดูกพลาสติกเข้าไปแทนที่ หลังจากเชื่อมกระดูกหูแล้ว เนื้อเยื่อจะถูกใส่กลับเข้าที่เดิม และทำการอุดช่องหูโดยใช้ยาปฏิชีวนะ [ 10 ]
อีกวิธีหนึ่งในการทำการผ่าตัดสเตเปดิกโตมี คือ การผ่าตัดที่ติ่งหูของคนไข้และเอาเนื้อเยื่อไขมันที่จำเป็นออกจากบริเวณนั้น จากนั้นจึงนำไปใส่ไว้ในหูชั้นกลางเพื่อให้การรักษาเร็วขึ้น
การผ่าตัดกระดูกสเตเปเดกโตมีร่วมกับการผ่าตัดกระดูกสเตเปเดโดพลาสตี้
การผ่าตัดกระดูกสเตเปเดกโตมีร่วมกับการเสริมกระดูกสเตเปโดพลาสตีมีหลายวิธี ดังนั้น ควรเลือกสถานพยาบาลที่มีผู้เชี่ยวชาญซึ่งใช้วิธีการต่างๆ เพื่อเลือกวิธีการที่เหมาะสมที่สุดสำหรับผู้ป่วยแต่ละราย โดยทั่วไปการผ่าตัดนี้จะใช้การใส่ขาเทียมที่กระดูกโกลน โดยขั้นแรกจะใส่รากเทียมที่หูที่ได้รับความเสียหายมากที่สุด จากนั้นประมาณ 6 เดือนจึงจะทำการเสริมกระดูกสเตเปโดพลาสตีซ้ำ แต่จะทำที่หูอีกข้างหนึ่ง
การผ่าตัดที่นิยมใช้กันมากที่สุดคือการผ่าตัดแบบลูกสูบ การผ่าตัดนี้จะไม่ก่อให้เกิดความเสียหายต่อช่องหูชั้นในมากนัก จึงไม่มีความเสี่ยงที่จะเกิดความเสียหายต่อเนื้อเยื่อบริเวณใกล้เคียง
ก่อนติดตั้งรากเทียม ควรทำความสะอาดเมือกและเนื้อเยื่อที่เสียหายจากโรคเส้นโลหิตแข็งก่อน ไม่จำเป็นต้องทำเสมอไป แต่ควรทำเฉพาะกรณีที่ศัลยแพทย์มองเห็นบริเวณที่ผ่าตัดได้ยาก
แพทย์จะใช้เครื่องเลเซอร์เจาะรู ใส่รากเทียมเข้าไป แล้วยึดรากเทียมเข้ากับตำแหน่งตามธรรมชาติของรากเทียม ซึ่งก็คือขาที่ยาวของทั่ง การผ่าตัดจะได้ผลดีขึ้นหากแพทย์เจาะรูให้เล็กที่สุดเท่าที่จะทำได้ ในกรณีนี้ เนื้อเยื่อจะสมานตัวได้เร็วขึ้น และระยะเวลาในการฟื้นฟูจะง่ายขึ้นและสั้นลงอย่างเห็นได้ชัด
ส่วนใหญ่แล้วการผ่าตัดกระดูกอ่อนแบบสเตเปดิกโตมีและสเตเปดิโดพลาสตีจะทำโดยใช้วัสดุเสริมกระดูกอ่อนเทฟลอน ชิ้นส่วนห่วงจะถูกตัดจากวัสดุเสริมกระดูกอ่อนเทฟลอนสำเร็จรูป หลังจากนั้นแผ่นกระดูกอ่อนที่ถอดออกจากใบหูจะถูกใส่เข้าไปในรู
เมื่อใช้กระดูกอ่อนเทียม การฝังและการฟื้นตัวจะเกิดขึ้นเร็วขึ้นและมีต้นทุนน้อยลง
การคัดค้านขั้นตอน
จะไม่ทำการผ่าตัด Stapedectomy หากผู้ป่วยมีข้อห้ามบางประการ:
- ภาวะเสื่อมถอย, อาการเจ็บป่วยรุนแรงของผู้ป่วย;
- ปัญหาการได้ยินมีในหูข้างเดียว;
- ประสาทหูเทียมสำรองที่ใช้งานได้ขนาดเล็ก
- ความรู้สึกว่ามีเสียงดังในหู เวียนศีรษะ;
- โซน otosclerotic ที่มีการเคลื่อนไหว
- หากผู้ป่วยมีปัญหาด้านการทรงตัวอย่างต่อเนื่อง เช่น โรคเมนิแยร์ร่วมด้วย โดยสูญเสียการได้ยิน 45 เดซิเบลหรือมากกว่าที่ความถี่ 500 เฮิรตซ์ และมีเสียงแหลมสูง[ 11 ]
ผลหลังจากขั้นตอน
การผ่าตัดตัดกระดูกอ่อนสามารถรักษาภาวะสูญเสียการได้ยินจากการนำเสียงอย่างมีนัยสำคัญที่เกี่ยวข้องกับโรคหูชั้นกลางได้อย่างมีประสิทธิภาพ โดยการสร้างกลไกการนำเสียงของหูชั้นกลางขึ้นใหม่[ 12 ] โดยทั่วไปอัตราความสำเร็จของขั้นตอนเหล่านี้จะได้รับการประเมินโดยการสังเกตระดับการปิดช่องว่างระหว่างอากาศกับกระดูก (ABG) ของผู้ป่วยระหว่างการประเมินการได้ยิน
ผู้ป่วยอาจบ่นว่ารู้สึกไม่สบายและเจ็บปวดเล็กน้อยเป็นเวลาหลายวันหลังการผ่าตัดสเตเปดิกโตมี อาการนี้จะคงอยู่จนกว่าเนื้อเยื่อจะหายดี แพทย์อาจสั่งยาแก้ปวดเพื่อบรรเทาอาการ
เสียงดังเล็กน้อยในหูถือเป็นอาการผิดปกติ อาจปรากฏขึ้นในระหว่างการผ่าตัดกระดูกสเตเปดิกโตมี และยังคงปรากฏอยู่จนกว่ารากเทียมจะหยั่งราก แต่ส่วนใหญ่มักจะหายไปภายใน 1-2 สัปดาห์ หากเกิดเสียงดังขึ้นเรื่อยๆ แนะนำให้ไปพบแพทย์ เพราะส่วนใหญ่แล้วจะต้องผ่าตัดกระดูกสเตเปดิกโตมีซ้ำ [ 13 ], [ 14 ]
ผลที่ตามมาในระยะสั้นอื่นๆ ผู้ป่วยอาจสังเกตได้ดังนี้:
- อาการคลื่นไส้เล็กน้อย;
- อาการเวียนศีรษะเล็กน้อย;
- มีอาการปวดเล็กน้อยในหูเมื่อกลืน
ภาวะแทรกซ้อนเกิดขึ้นได้น้อย โดยเกิดขึ้นน้อยกว่า 10% ของกรณี และปรากฏประมาณหนึ่งเดือนหลังการผ่าตัดกระดูกสเตเปดิกโตมี โดยทั่วไป การเกิดภาวะแทรกซ้อนบ่งชี้ถึงความจำเป็นในการผ่าตัดซ้ำหรือการบำบัดด้วยยา
ภาวะแทรกซ้อนหลังจากขั้นตอน
ส่วนใหญ่แล้วการผ่าตัดกระดูกสเตปเดกโตมีจะทำโดยไม่มีภาวะแทรกซ้อนใดๆ แต่ในบางกรณีอาจมีข้อยกเว้นได้ ภาวะแทรกซ้อนที่พบได้บ่อยที่สุด ได้แก่:
- การเจาะแก้วหูเนื่องจากแรงดันที่เพิ่มขึ้นอย่างรวดเร็วในช่องหูชั้นกลาง
- การก่อตัวของฟิสทูล่าในช่องรูปไข่เมื่อรากเทียมเคลื่อนตัวออกจากกระดูกหูชั้นกลาง
- เนื้อเยื่อตาย (เป็นไปได้เมื่อใช้วัสดุปลูกถ่ายเทียมที่มีส่วนประกอบสังเคราะห์)
- อัมพาตใบหน้าข้างเดียวที่ด้านที่ได้รับผลกระทบร่วมกับการเสียหายของกิ่งก้านของเส้นประสาทใบหน้า
- อาการเวียนศีรษะหลังผ่าตัด;
- การเคลื่อนตัวของรากฟันเทียม (บางครั้งเกิดขึ้นเมื่อติดตั้งองค์ประกอบเทฟลอน)
- อาการคลื่นไส้ถึงขั้นอาเจียนเลยด้วยซ้ำ
- การรั่วไหลของน้ำไขสันหลังจากช่องหู;
- ความเสียหายทางกลไกต่อเขาวงกต
- การอักเสบของเขาวงกต
หากเกิดภาวะแทรกซ้อนรุนแรง เช่น การอักเสบลุกลามไปยังเนื้อเยื่อของสมองและไขสันหลัง อาจทำให้เกิดโรคเยื่อหุ้มสมองอักเสบได้ ผู้ป่วยจะต้องเข้ารับการรักษาในโรงพยาบาล โดยให้ยาปฏิชีวนะฉุกเฉิน [ 15 ]
ดูแลหลังจากขั้นตอน
หลังการผ่าตัดสเตเปดิกโตมี ผู้ป่วยจะต้องอยู่ในโรงพยาบาลภายใต้การดูแลของแพทย์เป็นเวลาสี่ถึงห้าวัน
สามารถให้ยาต้านแบคทีเรีย ยาแก้ปวด และยาต้านการอักเสบที่ไม่ใช่สเตียรอยด์ได้
ห้ามสั่งน้ำมูกหรือสูดอากาศเข้าทางจมูกแรงๆ เนื่องด้วยปัจจัยดังต่อไปนี้
- ช่องเปิดของท่อยูสเตเชียนขยายไปจนถึงพื้นผิวด้านหลังของโพรงจมูก
- ท่อเหล่านี้เชื่อมต่อโพรงจมูกและหูชั้นกลางและส่งเสริมความดันเท่าๆ กันระหว่างโครงสร้างเหล่านี้
- ความผันผวนของอากาศในบริเวณโพรงจมูกและคออย่างรวดเร็วทำให้แรงดันและกิจกรรมการเคลื่อนไหวของเยื่อบุเพิ่มขึ้น ซึ่งอาจทำให้เนื้อเยื่อเคลื่อนตัวและกระบวนการรักษาเสื่อมลงได้
ประมาณ 10 วันหลังจากออกจากโรงพยาบาล ผู้ป่วยควรไปพบแพทย์เพื่อทำการตรวจติดตามผล การวัดการทำงานของการได้ยินแสดงให้เห็นถึงระดับประสิทธิผลของการผ่าตัดกระดูกเชิงกราน ผู้ป่วยหลายรายพบว่าช่องว่างระหว่างอากาศกับกระดูกลดลง และเกณฑ์การรับรู้เสียงลดลง
แนะนำให้วัดการทำงานของการได้ยินทันที ก่อนที่ผู้ป่วยจะออกจากโรงพยาบาล จากนั้นทุก 4, 12 สัปดาห์, 6 เดือน และ 1 ปี หลังจากการผ่าตัดสเตเปดิกโตมี
ข้อควรระวังด้านความปลอดภัยเพิ่มเติมที่ผู้ป่วยที่ได้รับการผ่าตัดสเตเปดิกโตมีควรปฏิบัติ ได้แก่:
- อย่าใส่หูฟังในการฟังเพลง;
- หลีกเลี่ยงการออกแรงทางกายมากเกินไปและการเคลื่อนไหวฉับพลัน
- หลีกเลี่ยงการพกพาสิ่งของหนักๆ;
- ไม่สูบบุหรี่, ไม่ดื่มแอลกอฮอล์;
- อย่าให้น้ำเข้าในหูข้างที่ได้รับผลกระทบ
- งดว่ายน้ำ อาบน้ำ หรือเข้าซาวน่าเป็นเวลา 6 สัปดาห์หลังการผ่าตัดสเตเปดิกโตมี
- ห้ามดำน้ำ (สำหรับผู้ป่วยส่วนใหญ่ ข้อจำกัดนี้จะมีผลตลอดชีวิต)
- สตรีที่เคยเข้ารับการผ่าตัดนี้ไม่ควรตั้งครรภ์ภายใน 1-2 เดือนหลังการผ่าตัด
ข้อเสนอแนะเกี่ยวกับการดำเนินงาน
การผ่าตัดแบบสเตเปดิกโตมีประสบความสำเร็จใน 90% ของกรณี โดยไม่มีภาวะแทรกซ้อน ศัลยแพทย์เตือนว่าการใส่รากเทียมจะได้ผลดีที่สุดและรวดเร็วที่สุด บางครั้งรากเทียมอาจหยั่งรากได้ไม่ดี ทำให้เกิดการปฏิเสธและเนื้อตาย
คุณภาพในการฟื้นฟูการทำงานของการได้ยินจะแตกต่างกันออกไป และขึ้นอยู่กับปัจจัยต่างๆ มากมาย:
- ลักษณะเฉพาะตัวของผู้ป่วย;
- คุณภาพของรากฟันเทียม
- คุณสมบัติของแพทย์ผู้ทำการผ่าตัด;
- การมีสภาวะที่จำเป็นต่อการรักษา
ในผู้ป่วยที่ได้รับการผ่าตัดส่วนใหญ่ การทำงานของการได้ยินจะดีขึ้นภายใน 3-4 สัปดาห์แรก โดยจะสังเกตเห็นการฟื้นตัวอย่างมีนัยสำคัญภายใน 3-4 เดือนหลังการผ่าตัด
หากปฏิบัติตามคำแนะนำของแพทย์อย่างเคร่งครัด ผู้ป่วยส่วนใหญ่จะสามารถผ่าตัดสเตเปดิกโตมีความสำเร็จ และคุณภาพการได้ยินจะดีขึ้น

