ผู้เชี่ยวชาญทางการแพทย์ของบทความ
สิ่งตีพิมพ์ใหม่
เนื้องอกต่อมหมวกไต
ตรวจสอบล่าสุด: 29.06.2025

เนื้อหา iLive ทั้งหมดได้รับการตรวจสอบทางการแพทย์หรือตรวจสอบข้อเท็จจริงเพื่อให้แน่ใจว่ามีความถูกต้องตามจริงมากที่สุดเท่าที่จะเป็นไปได้
เรามีแนวทางการจัดหาที่เข้มงวดและมีการเชื่อมโยงไปยังเว็บไซต์สื่อที่มีชื่อเสียงสถาบันการวิจัยทางวิชาการและเมื่อใดก็ตามที่เป็นไปได้ โปรดทราบว่าตัวเลขในวงเล็บ ([1], [2], ฯลฯ ) เป็นลิงก์ที่คลิกได้เพื่อการศึกษาเหล่านี้
หากคุณรู้สึกว่าเนื้อหาใด ๆ ของเราไม่ถูกต้องล้าสมัยหรือมีข้อสงสัยอื่น ๆ โปรดเลือกแล้วกด Ctrl + Enter
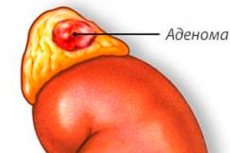
เนื้องอกต่อมหมวกไตคือเนื้องอกชนิดไม่ร้ายแรงที่เกิดขึ้นในต่อมหมวกไต ซึ่งเป็นอวัยวะคู่ที่อยู่เหนือไต
ต่อมหมวกไตซึ่งอยู่เหนือไตผลิตฮอร์โมน ต่อมหมวกไตประกอบด้วยเนื้อเยื่อเมดัลลารีและคอร์เทกซ์ เนื้อเยื่อเมดัลลารีของต่อมหมวกไตซึ่งคิดเป็นประมาณ 15% ของมวลต่อมหมวกไตตอบสนองต่อโดปามีนที่หมุนเวียนอยู่ในภาวะกดดันโดยผลิตและปล่อยคาเทโคลามีนซึ่งเป็นส่วนหนึ่งของการตอบสนองของระบบประสาทซิมพาเทติกต่อความเครียด [ 1 ] คอร์เทกซ์ของต่อมหมวกไตสามารถแบ่งออกได้เป็นบริเวณที่แตกต่างกันซึ่งเรียกว่าโซนเมดัลลารี โซนมัด และโซนเรติคูลาร์ แต่ละโซนมีหน้าที่ผลิตฮอร์โมนบางชนิด ได้แก่ มิเนอรัลคอร์ติคอยด์ กลูโคคอร์ติคอยด์ และแอนโดรเจน ตามลำดับ
อะดีโนมาที่ผลิตแอนโดรเจนพบได้น้อยมากและมักเกิดร่วมกับมะเร็งต่อมหมวกไต [ 2 ], [ 3 ] การผลิตคอร์ติซอลมากเกินไปสามารถแบ่งประเภทได้ตามปริมาณฮอร์โมนที่ผลิตและอาการที่เกี่ยวข้อง อะดีโนมาที่ผลิตคอร์ติซอลซึ่งเกี่ยวข้องกับอาการทั่วร่างกายถือเป็นอาการทั่วไปของกลุ่มอาการคุชชิง ในทางกลับกัน อะดีโนมาที่ผลิตคอร์ติซอลในปริมาณที่น้อยกว่าโดยไม่มีสัญญาณของภาวะคอร์ติซอลสูงเกินไปอย่างชัดเจนเรียกว่าเนื้องอกที่หลั่งคอร์ติซอลอิสระชนิดไม่รุนแรง (MACS)
ต่อไปนี้เป็นข้อมูลเพิ่มเติมเกี่ยวกับสาเหตุ อาการ การวินิจฉัย การรักษา และการพยากรณ์โรคแยกกัน:
เหตุผล:
- สาเหตุของอะดีโนมาของต่อมหมวกไตอาจแตกต่างกันไป แต่สาเหตุที่แน่ชัดมักยังไม่ทราบ ในบางกรณี อะดีโนมาของต่อมหมวกไตอาจเกี่ยวข้องกับการกลายพันธุ์ทางพันธุกรรมหรือปัจจัยทางพันธุกรรม
- สิ่งสำคัญที่ต้องทราบคือ ในบางกรณี เนื้องอกต่อมหมวกไตอาจทำงานผิดปกติได้ ซึ่งหมายความว่า เนื้องอกจะผลิตฮอร์โมนมากเกินไป ส่งผลให้เกิดอาการและโรคที่เกี่ยวข้อง
อาการ:
- อาการของเนื้องอกต่อมหมวกไตอาจขึ้นอยู่กับชนิดของฮอร์โมนที่ต่อมหมวกไตผลิตและปริมาณฮอร์โมนที่มากเกินไป ตัวอย่างเช่น อาการอาจรวมถึงความดันโลหิตสูง น้ำหนักเกิน กล้ามเนื้ออ่อนแรง มวลกระดูกลดลง (โรคกระดูกพรุน) ประจำเดือนไม่ปกติในผู้หญิง ขนบนใบหน้าและร่างกายมากขึ้น (ขนดก) และอื่นๆ
การวินิจฉัย:
- การวินิจฉัยเนื้องอกต่อมหมวกไตอาจทำได้หลายวิธี เช่น การเอกซเรย์คอมพิวเตอร์ (CT) การถ่ายภาพด้วยคลื่นแม่เหล็กไฟฟ้า (MRI) และการตรวจเลือดเพื่อตรวจวัดระดับฮอร์โมน
- การวินิจฉัยที่แม่นยำจะกำหนดประเภทของเนื้องอกและกิจกรรมการทำงานของมัน
การรักษา:
- การรักษาเนื้องอกต่อมหมวกไตอาจรวมถึงการผ่าตัดเอาเนื้องอกออก (adenomectomy) โดยเฉพาะอย่างยิ่งหากเนื้องอกมีขนาดใหญ่ ทำงานได้ตามปกติ หรือทำให้เกิดอาการรุนแรง การผ่าตัดอาจใช้เทคนิคการส่องกล้อง ซึ่งโดยปกติแล้วจะช่วยให้มีระยะเวลาพักฟื้นสั้นลง
- ในบางกรณี หากเนื้องอกไม่ทำงานและไม่ก่อให้เกิดอันตรายร้ายแรง แพทย์อาจตัดสินใจเพียงติดตามตรวจเท่านั้น
การทำนาย:
- การพยากรณ์โรคขึ้นอยู่กับหลายปัจจัย เช่น ขนาดและประเภทของเนื้องอก การมีอาการ ความสำเร็จของการผ่าตัด และปัจจัยอื่นๆ ในกรณีส่วนใหญ่ หากตรวจพบอะดีโนมาต่อมหมวกไตในระยะเริ่มต้นและสามารถผ่าตัดออกได้สำเร็จ การพยากรณ์โรคมักจะดี
- อย่างไรก็ตาม สิ่งสำคัญคือต้องติดตามอาการของคุณหลังการรักษาและพบแพทย์เป็นประจำเพื่อดูการกลับมาเป็นซ้ำหรือปัญหาอื่นๆ
ระบาดวิทยา
การใช้เอกซเรย์คอมพิวเตอร์ (CT) ที่เพิ่มขึ้นส่งผลให้มีการรายงานอุบัติการณ์ของเนื้องอกต่อมหมวกไตเพิ่มขึ้น อุบัติการณ์ของเนื้องอกต่อมหมวกไตที่เกิดขึ้นโดยบังเอิญนั้นแตกต่างกันไปขึ้นอยู่กับเกณฑ์ที่ใช้ จากการสแกน CT งานวิจัยรายงานว่าอุบัติการณ์ของเนื้องอกต่อมหมวกไตที่เกิดขึ้นโดยบังเอิญนั้นอยู่ในช่วง 0.35% ถึง 1.9% อย่างไรก็ตาม การชันสูตรพลิกศพหลายชุดแสดงให้เห็นว่าอุบัติการณ์สูงขึ้นเล็กน้อยที่ 2.3% [ 4 ]
อะดีโนมาของต่อมหมวกไตคิดเป็นประมาณ 54% ถึง 75% ของเนื้องอกที่เกิดขึ้นโดยบังเอิญของต่อมหมวกไต [ 5 ] แม้ว่าการศึกษาส่วนใหญ่จะระบุถึงความชุกของอะดีโนมาของต่อมหมวกไตในผู้หญิงมากกว่าผู้ชาย [ 6 ], [ 7 ] แต่ก็มีผู้ชายเป็นส่วนใหญ่เพียงไม่กี่ราย โดยเฉพาะอย่างยิ่งในการศึกษาวิจัยขนาดใหญ่ในเกาหลี [ 8 ] อายุเฉลี่ยของการวินิจฉัยคือ 57 ปี โดยมีรายงานผู้ป่วยครอบคลุมช่วงอายุที่กว้างตั้งแต่ 16 ถึง 83 ปี
ประมาณ 15% ของกรณีเนื้องอกต่อมหมวกไตที่เกิดขึ้นโดยบังเอิญมีการหลั่งฮอร์โมนมากเกินไป อัตราการเกิดภาวะคอร์ติซอลสูงเกินปกติมีตั้งแต่ 1% ถึง 29% ภาวะฮอร์โมนอัลโดสเตอโรนสูงเกินปกติตั้งแต่ 1.5% ถึง 3.3% และภาวะฟีโอโครโมไซโตมาตั้งแต่ 1.5% ถึง 11% [ 9 ]
สาเหตุ ของต่อมหมวกไต
สาเหตุของเนื้องอกต่อมหมวกไตอาจแตกต่างกันไปและอาจรวมถึง:
- ความเสี่ยงทางพันธุกรรม: การกลายพันธุ์ทางพันธุกรรมบางอย่างมีความเกี่ยวข้องกับอะดีโนมาของต่อมหมวกไตทั้งที่ทำงานด้วยฮอร์โมนและไม่มีฮอร์โมน อย่างไรก็ตาม กลไกที่ชัดเจนเบื้องหลังการเกิดโรคยังคงไม่ชัดเจน [ 10 ] อะดีโนมาของต่อมหมวกไตบางกรณีอาจเกี่ยวข้องกับการกลายพันธุ์ทางพันธุกรรมที่ถ่ายทอดทางพันธุกรรมหรือประวัติครอบครัวที่เป็นโรคนี้ ตัวอย่างเช่น กลุ่มอาการต่อมหมวกไตทำงานผิดปกติทางพันธุกรรม เช่น กลุ่มอาการเมนเดลสัน อาจเพิ่มความเสี่ยงในการเกิดอะดีโนมา [ 11 ]
การกลายพันธุ์ในยีน CTNNB1 ซึ่งให้คำแนะนำในการผลิตเบตาคาเทนิน (เส้นทาง Wnt/เบตาคาเทนิน) เกี่ยวข้องกับการพัฒนาของอะดีโนมาขนาดใหญ่ที่ไม่หลั่งสารในเปลือกต่อมหมวกไต [ 12 ]
การกลายพันธุ์ที่เกี่ยวข้องกับก้อนเนื้อต่อมหมวกไตขนาดใหญ่ที่ผลิตคอร์ติซอลได้แก่ PRKACA (เกี่ยวข้องกับอะดีโนมาที่ผลิตคอร์ติซอล), [ 13 ], [ 14 ] GNAS1 (เกี่ยวข้องกับกลุ่มอาการ McCune-Albright), [ 15 ] MENIN (เกี่ยวข้องกับเนื้องอกต่อมไร้ท่อหลายชนิดประเภท 1), ARMC5 (เกี่ยวข้องกับภาวะต่อมหมวกไตขนาดใหญ่สองข้างผิดปกติ), APC (เกี่ยวข้องกับภาวะต่อมหมวกไตขนาดใหญ่สองข้างผิดปกติ) และ FH (เกี่ยวข้องกับภาวะต่อมหมวกไตขนาดใหญ่สองข้างผิดปกติ) [ 16 ] ภาวะต่อมหมวกไตทำงานมากเกินไปแบบไมโครโนดูลาร์ซึ่งก่อให้เกิดคอร์ติซอลเป็นผลมาจาก PRKAR1A (ซึ่งเกี่ยวข้องกับโรคต่อมหมวกไตที่มีเม็ดสีแบบไมโครโนดูลาร์เนื่องจากคอมเพล็กซ์คาร์นีย์ที่เปลี่ยนแปลงไป), PDE11A (ซึ่งเกี่ยวข้องกับโรคต่อมหมวกไตแบบไมโครโนดูลาร์ที่แยกเดี่ยว) และ PDE8B (ซึ่งเกี่ยวข้องกับโรคต่อมหมวกไตแบบไมโครโนดูลาร์ที่แยกเดี่ยวด้วย) [ 17 ]
การกลายพันธุ์ที่เกี่ยวข้องกับอะดีโนมาของต่อมหมวกไตที่ผลิตฮอร์โมนอัลโดสเตอโรน ได้แก่ KCNJ5 ซึ่งคิดเป็นประมาณร้อยละ 40 ของกรณีดังกล่าว [ 18 ] นอกจากนี้ การกลายพันธุ์ใน ATP1A1, ATP2B3, CACNA1D และ CTNNB1 ยังเกี่ยวข้องกับโรคนี้อีกด้วย [ 19 ]
- การกลายพันธุ์แบบสุ่ม: ในบางกรณี อะดีโนมาต่อมหมวกไตสามารถพัฒนาขึ้นได้เนื่องมาจากการกลายพันธุ์แบบสุ่มในเซลล์ของต่อมหมวกไต
- การหลั่งฮอร์โมนเพิ่มขึ้น: การผลิตฮอร์โมนบางชนิดเพิ่มขึ้นของต่อมหมวกไตอาจส่งผลต่อการพัฒนาของอะดีโนมา ตัวอย่างเช่น ต่อมหมวกไตผลิตฮอร์โมน เช่น คอร์ติซอล อัลโดสเตอโรน และอะดรีนาลีน และการปล่อยฮอร์โมนเหล่านี้เพิ่มขึ้นอาจทำให้เกิดการพัฒนาของเนื้องอกได้
- การใช้ยาฮอร์โมนอย่างไม่ควบคุม: การใช้ยาฮอร์โมนบางชนิด เช่น กลูโคคอร์ติโคสเตียรอยด์ เป็นเวลานานและไม่ควบคุม อาจเพิ่มความเสี่ยงต่อการเกิดเนื้องอกต่อมหมวกไต
- อะดีโนมาแบบไม่ทราบสาเหตุ: ในบางกรณี สาเหตุของการเกิดอะดีโนมายังไม่ทราบแน่ชัด และเรียกว่า "อะดีโนมาแบบไม่ทราบสาเหตุ"
อาการ ของต่อมหมวกไต
อาการของเนื้องอกต่อมหมวกไตอาจแตกต่างกันไป ขึ้นอยู่กับขนาด กิจกรรมการทำงาน และปัจจัยอื่นๆ ต่อไปนี้คืออาการบางส่วนที่อาจเกิดขึ้น:
- ความดันโลหิตสูง: เนื่องจากมีการปล่อยฮอร์โมนมากเกินไป เช่น อัลโดสเตอโรนหรือคาเทโคลามีน เนื้องอกต่อมหมวกไตจึงอาจทำให้เกิดความดันโลหิตสูงได้
- การเพิ่มน้ำหนัก: เนื้องอกบางชนิดสามารถทำให้มีการสะสมของเหลวส่วนเกินและน้ำหนักเพิ่มขึ้น
- การสร้างเม็ดสีมากเกินไปบนผิวหนัง: เนื่องจากต่อมหมวกไตผลิตฮอร์โมน ACTH (adrenocorticotropic) มากเกินไป อาจทำให้เกิดการสร้างเม็ดสีบนผิวหนัง โดยเฉพาะบนเยื่อเมือกและบริเวณเยื่อบุต่างๆ ของร่างกาย
- ความผิดปกติของกลูโคสและการเผาผลาญ: การผลิตฮอร์โมนมากเกินไปโดยต่อมหมวกไตอาจส่งผลต่อการเผาผลาญและทำให้เกิดภาวะดื้อต่อกลูโคสและอินซูลิน
- ความผิดปกติของฮอร์โมน: อาการอาจรวมถึงระดับของฮอร์โมน เช่น คอร์ติซอล (คอร์ติโคสเตียรอยด์) ซึ่งอาจนำไปสู่โรค Icenko-Cushing หรือแอนโดรเจน (ฮอร์โมนเพศชาย) ซึ่งอาจทำให้เกิดอาการที่เกี่ยวข้องกับภาวะแอนโดรเจนสูงเกินไปในผู้หญิง
- อาการปวดช่องท้องหรือหลัง ในบางกรณี เนื้องอกต่อมหมวกไตอาจทำให้เกิดความรู้สึกไม่สบายหรือเจ็บปวดในบริเวณช่องท้องหรือหลัง
ภาวะแทรกซ้อนและผลกระทบ
โรคคุชชิงที่เกิดจากต่อมหมวกไตที่สร้างคอร์ติซอลนั้นเกี่ยวข้องกับภาวะแทรกซ้อนมากมาย โดยหนึ่งในนั้นก็คือความผิดปกติของระบบเผาผลาญและหลอดเลือดหัวใจ [ 20 ] ผลข้างเคียงส่วนใหญ่มักเกิดจากกลไกของการดื้อต่ออินซูลินที่เพิ่มขึ้นซึ่งเกิดจากคอร์ติซอลในเลือดสูงเกินไป ซึ่งนำไปสู่ภาวะอ้วนลงพุงตามมา [ 21 ] ในช่วงไม่กี่ปีที่ผ่านมา มีรายงานภาวะแทรกซ้อนเหล่านี้ในต่อมหมวกไตที่มี MACS ด้วย [ 22 ], [ 23 ] นอกจากนี้ การผลิตคอร์ติซอลมากเกินไปยังยับยั้งแกนไฮโปทาลามัส-ต่อมใต้สมอง-ต่อมไทรอยด์ และกระตุ้นโซมาโทสแตติน ซึ่งจะลดระดับฮอร์โมน T3/T4 [ 24 ] กลไกการออกฤทธิ์แบบเดียวกันนี้ยังรับผิดชอบต่อการลดลงของการผลิตฮอร์โมนการเจริญเติบโตในผู้ป่วยเหล่านี้ด้วย [ 25 ]
ภาวะแทรกซ้อนที่พบบ่อยที่สุดที่เกี่ยวข้องกับอะดีโนมาที่ผลิตฮอร์โมนอัลโดสเตอโรนคือความดันโลหิตสูงที่ควบคุมไม่ได้ หากไม่ได้รับการวินิจฉัยและการรักษาที่เหมาะสม ภาวะฮอร์โมนอัลโดสเตอโรนสูงเกินไปอาจทำให้เกิดการกักเก็บโซเดียมและน้ำที่ระดับหน่วยไต ส่งผลให้เกิดภาวะแทรกซ้อน เช่น ภาวะของเหลวเกิน หัวใจล้มเหลว ภาวะหัวใจเต้นผิดจังหวะ และกล้ามเนื้อหัวใจตาย [ 26 ]
ในบางกรณี เนื้องอกต่อมหมวกไตที่ไม่ทำงานอาจทำให้เกิดผลข้างเคียงได้ อย่างไรก็ตาม สิ่งสำคัญคือต้องทราบว่าเนื้องอกส่วนใหญ่ที่มีขนาดใหญ่พอที่จะทำให้เกิดผลข้างเคียงได้นั้นมักเป็นมะเร็ง
การวินิจฉัย ของต่อมหมวกไต
การวินิจฉัยเนื้องอกต่อมหมวกไตเกี่ยวข้องกับวิธีการและการทดสอบต่างๆ ที่ช่วยตรวจหาการมีอยู่ของเนื้องอก กำหนดขนาด ลักษณะ และตำแหน่งของเนื้องอก ต่อไปนี้คือวิธีการหลักๆ บางส่วนในการวินิจฉัยเนื้องอกต่อมหมวกไต:
- การตรวจร่างกายและการซักประวัติ แพทย์จะทำการตรวจร่างกายทั่วไปของผู้ป่วยและซักถามเกี่ยวกับอาการต่างๆ ที่อาจเกี่ยวข้องกับเนื้องอกต่อมหมวกไต เช่น ความดันโลหิตสูง การมีเม็ดสีมากขึ้น การมีขนมากเกินไป และอื่นๆ
- การตรวจเลือด:
- การตรวจระดับฮอร์โมนต่อมหมวกไต เช่น คอร์ติซอล อัลโดสเตอโรน และดีไฮโดรเอพิแอนโดรสเตอโรน (DHEA)
- การกำหนดระดับฮอร์โมน adrenocorticotropic (ACTH) ในเลือด
- การวินิจฉัยทางภูมิคุ้มกัน: การวัดระดับ 17-hydroxyprogesterone ในปัสสาวะและ/หรือในเลือด ซึ่งอาจสูงขึ้นในเนื้องอกต่อมหมวกไตบางชนิด
- วิธีการศึกษา:
- การเอกซเรย์คอมพิวเตอร์ (CT) และ/หรือการถ่ายภาพด้วยคลื่นแม่เหล็กไฟฟ้า (MRI) ของช่องท้องและต่อมหมวกไตสำหรับการสร้างภาพเนื้องอกและการระบุลักษณะของเนื้องอก
- อัลตร้าซาวด์ช่องท้องและต่อมหมวกไต
- การตรวจชิ้นเนื้อ: บางครั้งจำเป็นต้องทำการตรวจชิ้นเนื้อเนื้องอกต่อมหมวกไตเพื่อระบุลักษณะของเนื้องอก (เช่น เนื้องอกร้ายหรือเนื้องอกธรรมดา) การตรวจชิ้นเนื้ออาจทำได้โดยการเจาะผ่านผิวหนังหรือโดยการส่องกล้อง
- การทดสอบการทำงาน: ในบางกรณี อาจทำการทดสอบพิเศษ เช่น การทดสอบการหลั่งฮอร์โมนต่อมหมวกไต เพื่อตรวจสอบว่าเนื้องอกส่งผลต่อระดับฮอร์โมนในร่างกายอย่างไร
การประเมินเนื้องอกต่อมหมวกไตจะมุ่งเน้นไปที่เป้าหมายหลักสองประการเป็นหลัก เป้าหมายแรกคือการแยกแยะระหว่างมวลที่ไม่ร้ายแรงและมวลมะเร็ง ในขณะที่เป้าหมายที่สองคือการพิจารณาว่าเนื้องอกทำงานด้วยฮอร์โมนหรือไม่ทำงาน [ 27 ]
เมื่อตรวจพบก้อนเนื้อในต่อมหมวกไตแล้ว การตรวจด้วย CT หรือการถ่ายภาพด้วยคลื่นแม่เหล็กไฟฟ้า (MRI) เป็นวิธีการตรวจภาพที่นิยมใช้เพื่อประเมินเนื้องอกต่อมหมวกไต [ 28 ] เนื้องอกต่อมหมวกไตที่มีขนาดใหญ่กว่า 4.0 ซม. มีความไวสูงต่อมะเร็งต่อมหมวกไต [ 29 ] นอกจากนี้ เนื้องอกต่อมหมวกไตที่แสดงหน่วย Hounsfield (HU) น้อยกว่า 10 หน่วยใน CT ที่ไม่มีสารทึบรังสีบ่งชี้ได้อย่างชัดเจนว่าเป็นเนื้องอกที่ไม่ร้ายแรง [ 30 ] เนื้องอกที่ไม่ร้ายแรงบางชนิดอาจมีค่าสูงกว่า 10 HU ในกรณีดังกล่าว การตรวจด้วย CT ที่มีสารทึบรังสีที่ล่าช้าอาจช่วยแยกความแตกต่างระหว่างเนื้องอกที่ไม่ร้ายแรงกับเนื้องอกที่เป็นมะเร็งได้ [ 31 ], [ 32 ]
การล้างคอนทราสต์แบบสัมบูรณ์มากกว่า 60% และการล้างแบบสัมพัทธ์มากกว่า 40% จากภาพ CT ที่ล่าช้า มีรายงานว่ามีความไวและความจำเพาะสูงในการวินิจฉัยผู้ป่วยที่เป็นอะดีโนมาเมื่อเปรียบเทียบกับผู้ป่วยที่เป็นมะเร็ง ฟีโอโครโมไซโตมา หรือมะเร็งแพร่กระจาย [ 33 ], [ 34 ] อย่างไรก็ตาม การศึกษาเมื่อเร็วๆ นี้แสดงให้เห็นว่าการล้างคอนทราสต์มีความไวและความจำเพาะต่ำกว่าในการจดจำอะดีโนมาชนิดไม่ร้ายแรงได้อย่างแม่นยำ [ 35 ] MRI สามารถใช้ประเมินเนื้องอกต่อมหมวกไตเป็นทางเลือกแทน CT ได้ MRI ที่ใช้การสร้างภาพแบบ Chemical Shift แสดงให้เห็นถึงความไวและความจำเพาะสูงในการวินิจฉัยอะดีโนมาของต่อมหมวกไต
การวินิจฉัยที่แตกต่างกัน
การวินิจฉัยแยกโรคอะดีโนมาของต่อมหมวกไตเกี่ยวข้องกับการระบุและแยกแยะภาวะนี้จากโรคหรือภาวะอื่นๆ ที่อาจเลียนแบบอาการของอะดีโนมาของต่อมหมวกไต สิ่งสำคัญคือต้องพิจารณาว่าอะดีโนมาของต่อมหมวกไตสามารถทำงาน (ผลิตฮอร์โมนมากเกินไป) และไม่ทำงาน (ไม่ผลิตฮอร์โมนมากเกินไป) ซึ่งส่งผลต่อกระบวนการวินิจฉัยแยกโรคด้วย ต่อไปนี้คือการวินิจฉัยและการทดสอบบางส่วนที่อาจรวมอยู่ในวินิจฉัยแยกโรคอะดีโนมาของต่อมหมวกไต:
- กลูโคคอร์ติโคสเตียรอยด์: ระดับคอร์ติซอลที่สูงอาจเกี่ยวข้องกับเนื้องอกของต่อมหมวกไตหรือกลุ่มอาการไอเซนโก-คุชชิง การเปรียบเทียบกับสาเหตุอื่นๆ ของระดับคอร์ติซอลที่สูง เช่น กลุ่มอาการแอดดิสัน (โรคของเปลือกต่อมหมวกไต) ภาวะซึมเศร้าจากภายใน ยาสเตียรอยด์ เป็นต้น อาจทำเพื่อการวินิจฉัยแยกโรค
- อัลโดสเตอโรน: อัลโดสเตอโรนที่สูงอาจเกี่ยวข้องกับเนื้องอกของต่อมหมวกไตหรือภาวะอัลโดสเตอโรนสูงผิดปกติ (กลุ่มอาการของคอนน์) อาจต้องมีการตรวจระดับเรนินและอัลโดสเตอโรนในเลือดและการทดสอบเฉพาะทางเพื่อวินิจฉัยแยกโรค
- อะดรีนาลีนและนอร์เอพิเนฟริน: ฟีโอโครโมไซโตมา ซึ่งเป็นเนื้องอกของต่อมหมวกไตที่ผลิตอะดรีนาลีนและนอร์เอพิเนฟรินในปริมาณมากเกินไป อาจเลียนแบบอะดีโนมาได้ โปรไฟล์เมทาเนฟรินและคาเทโคลามีนในปัสสาวะหรือเลือดสามารถใช้เพื่อการวินิจฉัยแยกโรคได้
- เนื้องอกต่อมไร้ท่อประสาท: เนื้องอกต่อมไร้ท่อประสาทบางชนิดอาจอยู่ในเนื้อเยื่อบริเวณใกล้เคียง และอาจมีอาการเลียนแบบอาการของเนื้องอกต่อมหมวกไต การศึกษา เช่น การเอกซเรย์คอมพิวเตอร์ (CT) หรือการถ่ายภาพด้วยคลื่นแม่เหล็กไฟฟ้า (MRI) สามารถใช้ตรวจหาและระบุตำแหน่งของเนื้องอกได้
- การแพร่กระจาย: ในบางกรณี เนื้องอกต่อมหมวกไตอาจเกิดจากการแพร่กระจายของมะเร็งจากอวัยวะอื่น การตรวจ เช่น การตรวจชิ้นเนื้อหรือการตรวจด้วยเครื่อง PET-CT สามารถช่วยระบุแหล่งที่มาของเนื้องอกได้
การรักษา ของต่อมหมวกไต
การรักษาเนื้องอกต่อมหมวกไตขึ้นอยู่กับหลายปัจจัย เช่น ขนาดของเนื้องอก ลักษณะของเนื้องอก และการทำงานของร่างกาย ควรปรึกษาแพทย์เพื่อกำหนดแผนการรักษาที่ดีที่สุดสำหรับกรณีของคุณ อย่างไรก็ตาม การรักษาเนื้องอกต่อมหมวกไตที่พบบ่อยอาจรวมถึงขั้นตอนต่อไปนี้:
- การวินิจฉัย: การวินิจฉัยเนื้องอกต่อมหมวกไตให้แม่นยำเป็นสิ่งสำคัญ ซึ่งอาจรวมถึงการตรวจด้วยการถ่ายภาพด้วยคอมพิวเตอร์ (CT) หรือการถ่ายภาพด้วยคลื่นแม่เหล็กไฟฟ้า (MRI) และการตรวจเลือดเพื่อวัดระดับฮอร์โมน เช่น คอร์ติซอลและอัลโดสเตอโรน
- การติดตาม: หากอะดีโนมาต่อมหมวกไตไม่ได้ผลิตฮอร์โมนมากเกินไปหรือก่อให้เกิดอาการ อาจจำเป็นต้องติดตามอาการกับแพทย์เป็นประจำเพื่อติดตามการเติบโตและกิจกรรมของอะดีโนมา
- การผ่าตัดเอาต่อมหมวกไตออก (Adrenalectomy): หากต่อมหมวกไตผลิตฮอร์โมนมากเกินไปหรือมีขนาดใหญ่ขึ้น อาจจำเป็นต้องทำการผ่าตัด ศัลยแพทย์จะทำการผ่าตัดต่อมหมวกไตข้างเดียวหรือทั้งสองข้างออก อาจเป็นการผ่าตัดแบบเปิดหรือการผ่าตัดแบบส่องกล้อง ขึ้นอยู่กับความซับซ้อนของกรณี
การผ่าตัดต่อมหมวกไตข้างเดียวเป็นการรักษาทางเลือกสำหรับอะดีโนมาที่มีขนาดใหญ่กว่า 4 ซม. ที่สงสัยว่าเป็นมะเร็ง หรืออะดีโนมาที่มีการทำงานของฮอร์โมนใดๆ ที่มีลักษณะทางชีวเคมีของโรคคุชชิงหรือภาวะฮอร์โมนอัลโดสเตอโรนสูงผิดปกติแบบปฐมภูมิ แม้ว่าการผ่าตัดต่อมหมวกไตจะยังไม่ได้รับการพิสูจน์ว่าดีกว่าการรักษาด้วยยาสำหรับผู้ป่วยโรค MACS แต่ผู้เชี่ยวชาญด้านต่อมหมวกไตชั้นนำได้แนะนำว่าควรพิจารณาการผ่าตัดต่อมหมวกไตสำหรับผู้ป่วยโรค MACS อายุน้อยที่มีโรคเบาหวาน ความดันโลหิตสูง หรือกระดูกพรุนที่แย่ลง [ 36 ] การอภิปรายและการตัดสินใจร่วมกันระหว่างผู้ป่วยและผู้ให้บริการดูแลสุขภาพถือเป็นสิ่งสำคัญในการกำหนดวิธีการรักษาที่เหมาะสมที่สุด
การรักษาทางการแพทย์สำหรับเนื้องอกที่หลั่งฮอร์โมนมักจะสงวนไว้สำหรับผู้ป่วยที่ไม่เหมาะกับการผ่าตัดเนื่องจากอายุมาก มีโรคแทรกซ้อนร้ายแรง หรือผู้ป่วยที่ปฏิเสธการแก้ไขด้วยการผ่าตัด ในกรณีดังกล่าว เป้าหมายหลักคือการบรรเทาอาการและปิดกั้นตัวรับฮอร์โมน มิเฟพริสโทน ซึ่งเป็นยาต้านตัวรับกลูโคคอร์ติคอยด์ สามารถใช้รักษาการหลั่งคอร์ติซอลที่มากเกินไปได้ นอกจากนี้ เคโตโคนาโซลอาจเป็นทางเลือกอื่นเนื่องจากมีผลโดยตรงต่อต่อมหมวกไต [ 37 ] ผู้ป่วยที่มีภาวะฮอร์โมนอัลโดสเตอโรนสูงเกินไปควรได้รับการรักษาด้วยยาต้านตัวรับมิเนอรัลคอร์ติคอยด์ เช่น สไปโรโนแลกโทนหรือเอเพลอรีโนน
เนื้องอกที่ฮอร์โมนไม่ทำงานจะได้รับการรักษาเบื้องต้นด้วยการตรวจซ้ำหลังจาก 3-6 เดือน จากนั้นจึงตรวจซ้ำทุกปีเป็นเวลา 1-2 ปี นอกจากนี้ ควรทำการตรวจฮอร์โมนซ้ำทุกปีเป็นเวลา 5 ปี หากเนื้องอกมีขนาดเกิน 1 ซม. หรือฮอร์โมนทำงาน แนะนำให้ผ่าตัดเอาต่อมหมวกไตออก [ 38 ]
- การรักษาด้วยยา: ในบางกรณี โดยเฉพาะเมื่อไม่สามารถผ่าตัดได้หรือก่อนผ่าตัด อาจใช้ยาเพื่อลดระดับฮอร์โมนหรือลดขนาดของเนื้องอก
- การติดตามอย่างสม่ำเสมอ: หลังจากการรักษาสำเร็จแล้ว สิ่งสำคัญคือต้องติดตามทางการแพทย์อย่างสม่ำเสมอต่อไป เพื่อตรวจระดับฮอร์โมนและติดตามดูว่ามีการเกิดซ้ำหรือไม่
- อาหารและวิถีชีวิต: ในบางกรณี การเปลี่ยนแปลงอาหารและวิถีชีวิตสามารถช่วยควบคุมอาการและรักษาสุขภาพต่อมหมวกไตได้
การดูแลหลังผ่าตัดและการฟื้นฟู
การตัดสินใจแก้ไขโดยการผ่าตัดจะเกิดขึ้นหลังจากมีการหารือกันอย่างกว้างขวางระหว่างผู้ป่วยและแพทย์ผู้ทำการรักษา โดยคำนึงถึงภาวะแทรกซ้อนที่อาจเกิดขึ้นจากโรคและความเสี่ยงที่เกี่ยวข้องกับการผ่าตัด ในกรณีที่การตรวจอย่างละเอียดยืนยันว่าอะดีโนมาไม่ได้ผลิตฮอร์โมนใดๆ ก็ไม่จำเป็นต้องแก้ไขโดยการผ่าตัด อย่างไรก็ตาม ในอะดีโนมาข้างเดียวที่มีการทำงานของฮอร์โมน การผ่าตัดต่อมหมวกไตถือเป็นมาตรฐานการรักษาที่ดีที่สุด [ 39 ], [ 40 ]
เนื่องจากการผลิตคอร์ติซอลมากเกินไปในกลุ่มอาการคุชชิงและ MACS ผู้ป่วยจึงประสบกับการกดการทำงานของแกนต่อมใต้สมอง-ต่อมใต้สมอง-ต่อมหมวกไต (HPA) เรื้อรัง หลังจากการผ่าตัดต่อมหมวกไต ผู้ป่วยจะต้องได้รับกลูโคคอร์ติคอยด์จากภายนอกเพิ่มเติมในระหว่างการฟื้นตัวของแกน HPA ซึ่งอาจใช้เวลานานหลายเดือน ตามแนวทางของ Endocrine Society แนะนำให้เริ่มใช้ไฮโดรคอร์ติโซนในวันแรกหลังการผ่าตัด โดยเริ่มด้วยขนาดยา 10-12 มก./ม. 2 ต่อวัน แบ่งเป็น 2-3 ครั้งตลอดวัน[ 41 ] แม้ว่าการให้กลูโคคอร์ติคอยด์วันละ 2 ครั้งจะเป็นแนวทางมาตรฐานในการบำบัดทดแทนกลูโคคอร์ติคอยด์ แต่การศึกษาเมื่อเร็วๆ นี้แสดงให้เห็นว่าการให้กลูโคคอร์ติคอยด์วันละ 3 ครั้งอาจช่วยลดระดับคอร์ติซอลในเลือดสูงในตอนเช้าและระดับคอร์ติซอลในเลือดต่ำในตอนเย็นได้ [ 42 ] ในกรณีที่ผู้ป่วยไม่สามารถทนต่อยาหลายครั้งต่อวัน การใช้เพรดนิโซโลนในขนาด 3 ถึง 5 มิลลิกรัมต่อวันเป็นทางเลือกอื่น [ 43 ] อย่างไรก็ตาม ควรสังเกตว่าแม้หลังจากการบำบัดด้วยกลูโคคอร์ติคอยด์ทดแทนหลังการผ่าตัด ผู้ป่วยหลายรายอาจยังคงมีอาการของภาวะต่อมหมวกไตทำงานไม่เพียงพอ
พยากรณ์
การพยากรณ์โรคในระยะยาวสำหรับผู้ป่วยที่มีเนื้องอกต่อมหมวกไตมักจะดี เนื้องอกต่อมหมวกไตที่ไม่ทำงานมักไม่จำเป็นต้องได้รับการรักษา เนื้องอกต่อมหมวกไตที่ไม่มีการผลิตฮอร์โมนมากเกินไปมีความเสี่ยงที่ฮอร์โมนจะทำงาน โดยประเมินไว้ที่ 17%, 29% และ 47% ภายใน 1, 2 หรือ 5 ปีตามลำดับ [ 44 ] อย่างไรก็ตาม การเปลี่ยนแปลงของเนื้องอกต่อมหมวกไตเป็นมะเร็งต่อมหมวกไตนั้นพบได้น้อยมาก
รายชื่อหนังสือและงานวิจัยที่น่าเชื่อถือเกี่ยวกับการศึกษาเนื้องอกต่อมหมวกไต
หนังสือ:
- “The Adrenal Cortex” (1991) - โดย Shlomo Melmed
- “โรคคุชชิง” (2010) - โดยลินเน็ตต์ นีแมน
- “ความผิดปกติของต่อมหมวกไต” (2001) – โดย Bruno Allolio และ Wiebke Arlt
- “เนื้องอกต่อมหมวกไต” (2008) - โดย Henning Dralle และ Orlo H. Clark
งานวิจัยและบทความ:
- “Adrenocortical Carcinoma: Recent Advances in Basic and Clinical Research” (2018) - โดย Wengen Chen และคณะ บทความนี้ตีพิมพ์ใน Frontiers in Endocrinology
- “พันธุกรรมทางคลินิกและโมเลกุลของมะเร็งต่อมหมวกไต” (2020) - โดย Tobias Else และคณะ บทความนี้ตีพิมพ์ในวารสาร Molecular and Cellular Endocrinology
- “โรคคุชชิง: พยาธิสรีรวิทยา การวินิจฉัย และการรักษา” (2015) - โดย Andre Lacroix บทความนี้ตีพิมพ์ในวารสาร Seminars in Nuclear Medicine
วรรณกรรม
Dedov, II วิทยาต่อมไร้ท่อ: คู่มือระดับชาติ / เอ็ด โดย II Dedov, GA Melnichenko ไอ. เดดอฟ จอร์เจีย เมลนิเชนโก - ฉบับที่ 2 มอสโก: GEOTAR-สื่อ, 2021.

